Die Grenzen der Handlungsfähigkeit
Autor:
Prof. Dr. med. Tilman Steinert
Ehemaliger ärztlicher Direktor
Klinik für Psychiatrie und Psychotherapie
Universitätsklinikum Ulm, Ravensburg-Weissenau
E-Mail: Tilman.Steinert@ZfP-Zentrum.de
Feldstudien legen nahe, dass es weiterhin auch in hoch entwickelten Ländern einen grossen ungedeckten Bedarf betreffend die Behandlung psychischer Störungen gibt. Es ist allerdings sicher, dass die dafür erforderliche Menge an Fachpersonal nicht zur Verfügung steht und vorwiegend aus demografischen Gründen künftig noch weniger zur Verfügung stehen wird. Dies wirft Fragen nach der künftigen Versorgung und ihrer Steuerung auf.
Keypoints
-
Aufgrund der limitierten Verfügbarkeit von Fachkräften kann Psychiatrie nicht alles leisten, was theoretisch wünschenswert wäre.
-
Eine Ressourcensteuerung wird notwendig sein, damit es nicht zu einer Unterversorgung von schwer kranken Personen kommt.
-
Wirtschaftliche Anreize zur Sicherung der Kernbereiche können erforderlich werden.
-
Klare gesetzliche Regelungen sind erforderlich, um eine Überlastung der Akutpsychiatrie mit nicht behandelbaren Menschen zu reduzieren.
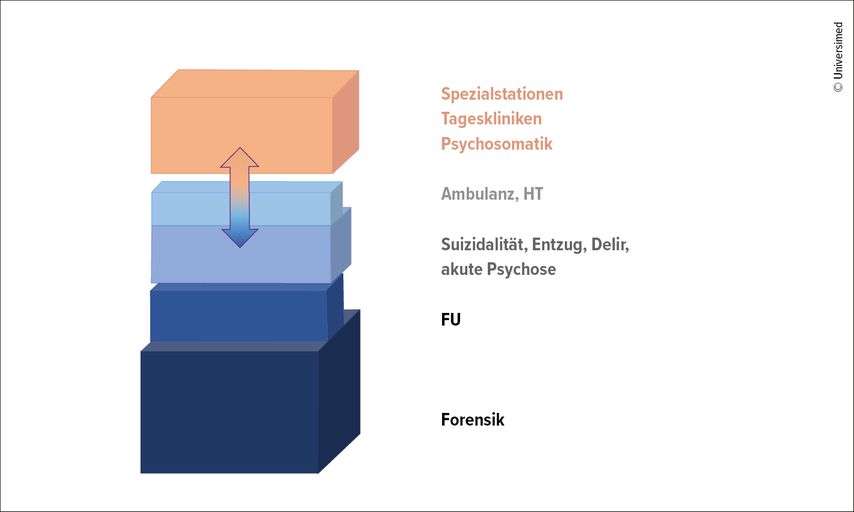
Die psychiatrisch-psychotherapeutische Versorgung umfasst einen «Pflichtteil», der gesetzlich klar geregelt ist, und einen eher als «Kür» zu bezeichnenden Bereich, der bezüglich der Kostenübernahme ebenfalls versicherungsrechtlich geregelt ist, aber keine öffentlich-rechtlichen Aufgaben wahrnimmt (Abb.1). Zum «Pflichtteil» gehören demnach die forensische Psychiatrie, die fürsorglichen Unterbringungen (FU), aber auch alle anderen Fallkonstellationen, bei denen es um vitale Gefährdungen geht: die Behandlung bei Suizidalität, Deliren, Entzugssyndromen, auch die Behandlung akuter Psychosen und schwerer Depressionen. Ambulante und gemeindepsychiatrische Behandlung sowie Home Treatment bei Menschen mit schweren psychischen Erkrankungen stehen zwar zumeist nicht mit Fragen der unfreiwilligen Behandlung oder der akuten vitalen Gefährdungen in Zusammenhang, werden aber dennoch (zu Recht) als unverzichtbare Bestandteile der Versorgung von Menschen mit schweren psychischen Erkrankungen angesehen, nicht zuletzt auch durch die Weltgesundheitsorganisation (WHO). Aus einer Public-Health-Perspektive eher dem optionalen Bereich («Kür») zuzurechnen sind therapeutische Spezialstationen, stationäre Psychotherapie, Tageskliniken, Privatkliniken und stationäre Rehabilitationseinrichtungen – also all jene Bereiche und Ausdifferenzierungen, die das Fachgebiet vielfältig, interessant, gestaltungsfähig, attraktiv für Beschäftigte und Patient:innen und zugleich entstigmatisierend machen. Eine Restriktion der Ressourcen (wobei es keine große Rolle spielt, ob es sich um Budgetrestriktionen oder Fachkräftemangel handelt) um zum Beispiel 20% würde sich aber bei unveränderten «Pflichtaufgaben» dergestalt auswirken, dass die Auswirkungen im «Kürbereich» noch sehr viel größer wären und hauptsächlich diesen treffen würden (Abb.2). Die Alternative bestünde darin, dass diese Versorgungsangebote weitgehend frei von Gewalt und Stigma und damit attraktiver für Fachkräfte aller Berufsgruppen weiter florieren können, der Pflichtversorgungsbereich aber zunehmend erodiert, mit quantitativen und qualitativen Einbussen an Personal und schweren gesundheitlichen und humanitären Konsequenzen für Patient:innen und ihre Familien. Schon jetzt haben wir die Situation, dass die Akutpsychiatrie sich in der Schweiz nicht anders als in den anderen europäischen Ländern zunehmend überfordert fühlt durch die Zuweisung von Menschen mit Problemlagen der Selbst- und Fremdgefährdung, die einen beträchtlichen Teil der therapeutischen Ressourcen beanspruchen, im engeren Sinne aber nicht unter einer psychischen Erkrankung leiden und auch nicht behandlungswillig sind. Deshalb sind die «Grenzen der Handlungsfähigkeit» gerade im Bereich der Pflichtversorgung gefühlt schon heute erreicht.
Haben wir selbst zu dieser Entwicklung beigetragen?
Psychotherapeut:innen pflegen eine derartige Frage bei der Indikationsstellung für eine Psychotherapie an Patient:innen zu richten. Die Antwort beleuchtet zumeist sehr eindeutig den Scheideweg zwischen Projektion und Introspektionsfähigkeit. In Gruppen und im politischen Diskurs ist nahezu ausschliesslich das Phänomen der Projektion zu beobachten (Beklagen der eigenen Situation, Schuldzuweisung an andere). Bei kritischer Betrachtung könnten wir dennoch einräumen, dass die Psychiatrie (weltweit) zu dem beschriebenen Dilemma in den vergangenen Jahrzehnten selbst beigetragen hat. Wir haben uns sehr dafür eingesetzt, das Fachgebiet und Menschen mit psychischen Erkrankungen zu entstigmatisieren, und dies ist zu weiten Teilen auch gelungen. Psychiatrie und Psychotherapie sind in der Mitte der Gesellschaft angekommen, bei vielfältigsten Problemlagen wird sofort der Ruf nach psychiatrisch-psychotherapeutischer Fachkompetenz laut. Die Zahl psychiatrischer Diagnosen ist in den letzten Jahrzehnten kontinuierlich angestiegen. Psychiater:innen und Psychotherapeut:innen haben nicht nur immer mehr Diagnosen populär gemacht (z.B. Verhaltenssüchte, ADHS, Burnout etc.), sondern reklamieren auch, alle diese Störungen kompetent behandeln zu können. Sehr viel längere Behandlungszeiten, z.B. in psychiatrischen Tageskliniken, im Vergleich zur somatischen Medizin sind allgemein akzeptiert. Die Zahl der Frühberentungen und Krankschreibungen wegen psychischer Erkrankungen nimmt stetig zu. Verschiedene Länder in Europa (z.B. Grossbritannien, Italien) haben ein gut funktionierendes gemeindepsychiatrisches Versorgungssystem aufgebaut und dafür stationäre Bettenkapazitäten extrem reduziert. Andere, namentlich Deutschland, Österreich, die Schweiz und die Niederlande, haben dagegen ein ebenfalls gut ausgestattetes gemeindepsychiatrisches Versorgungssystem aufgebaut und auch ambulante Psychotherapie umfassend verfügbar gemacht, ohne stationäre Bettenkapazitäten wesentlich abzubauen. Gleichzeitig ist die forensische Psychiatrie in den letzten zehn Jahren kontinuierlich gewachsen. Wir haben insofern sehr erfolgreich ein komplexes Versorgungssystem aufgebaut und kontinuierlich ausgebaut, für das nun absehbar die nötigen Personalressourcen immer weniger vorhanden sind.
Wird «der Markt» die Probleme lösen?
Ein besonders untauglicher Lösungsansatz dürfte sein, die zunehmend entstehenden Probleme den Gesetzmässigkeiten des «Marktes» zu überlassen. In diesem Fall drohen die Gesetzmässigkeiten des «inverse care law»: Schwer Kranke erhalten keine oder zu wenig Versorgung, leichter Kranke dagegen genug oder möglicherweise mehr als nötig. Zur Bewältigung der Herausforderung schlage ich nachfolgend drei Ansatzpunkte vor, bei denen neben Evidenz, Ethik und Recht auch marktwirtschaftliche Aspekte eine Rolle spielen können.
Leitliniengerechte Behandlung – tun, was nötig ist
Wie viel Therapie braucht man medizinisch begründet, wie viel ist genug? Auf diese Fragestellung haben wir im Bereich der psychiatrisch-psychotherapeutischen Versorgung noch bemerkenswert vage Antworten. Eine klare Kenntnis der medizinisch erforderlichen Dosis und Dauer von Therapien hilft, Über-, Unter- und Fehlversorgung zu vermeiden. Dies ist zumindest auf der Ebene der Leitlinienempfehlungen bei der Psychopharmakotherapie inzwischen gut gelungen, basierend auf 70 Jahren Forschung und Erfahrung. Metaanalysen belegen klar die differenzielle Wirksamkeit unterschiedlicher Pharmaka, es gibt sehr plausible Theoriemodelle. So sind die Dauer und Dosis einer antidepressiven oder antipsychotischen Rezidivprophylaxe zwar Gegenstand anhaltender Diskussion, die Diskussion wird aber rational auf der Grundlage umfangreicher Studien geführt. Im Bereich psychosozialer Therapien und der Psychotherapie gibt es zwar ebenfalls klare Empfehlungen aufgrund hochwertiger Studien, diese bewegen sich aber meistens noch auf der Ebene von «soll angeboten werden». Erkenntnisse zur notwendigen Dosis und Dauer und unterschiedlichen Wirksamkeit (bei welchen Patient:innen wirkt Ergotherapie besser, bei welchen Bewegungstherapie, oder sollte es stets von allem so viel wie möglich sein?) fehlen noch weitgehend. Eine klare Wissensgrundlage, um Unter-, Über- und Fehlversorgung zu vermeiden, fehlt deshalb im Bereich der psychosozialen Therapien noch grösstenteils. Solange dies so ist, bedürfen alle Verordnungen bezüglich Indikationsstellung, Dosis und Dauer sorgfältiger Abwägungen, nicht zuletzt im Hinblick auf die Frage der Ressourcengerechtigkeit.
Grenzen der Zuständigkeit
Tatsächlich werden relativ häufig Menschen der psychiatrischen Akutversorgung zugewiesen, die nicht an einer psychischen Erkrankung im engeren Sinne leiden, sondern zumeist mit Persönlichkeits- und Anpassungsstörungen in psychosozialen Problemlagen diagnostiziert werden und auch keine Behandlung im engeren Sinne wünschen. Veranlasste Unterbringungsmaßnahmen sind zeitaufwendig und führen am Ende meistens weder zu einer Verbesserung der Gesundheit noch der Problemlagen. Eine scheinbar bestechende «Lösung» für sämtliche unfreiwillige Behandlungen und damit auch die Probleme von Ressourcenknappheit und Stigmatisierung bieten die Aktivisten, die sich hinter das UN-Komitee zur Umsetzung der UN-Behindertenrechtskonvention (UN-BRK) geschart haben, darunter viele Betroffenenorganisationen, nicht zuletzt aber auch die WHO. Sie fordern den völligen Verzicht auf Zwang in der psychiatrischen Behandlung; psychiatrische Behandlung solle nur beratend angeboten, keinesfalls aber mit Zwang durchgesetzt werden. Seit 2013 gibt es um diese Frage eine anhaltende Kontroverse, die sich in zahllosen Beiträgen durch viele Fachzeitschriften zieht. Von psychiatrischer Seite wird immer darauf hingewiesen, dass Menschen mit Demenz, in einem deliranten Zustand oder einer akuten Psychose keineswegs erkennen und frei entscheiden können, welche Behandlung sie benötigen. Die Anwendung von Zwang ist in diesen Fällen, wie auch in anderen Bereichen der Medizin, zuweilen lebensrettend. Unabhängig von den hier nicht nachzuzeichnenden Verästelungen dieser Debatte kann aber festgehalten werden, dass wohl kein Staat bereit sein dürfte, der Psychiatrie ihre schwierigsten Patient:innen abzunehmen und dafür sogenannte «Quarantänelösungen», z.B. für psychisch Kranke mit Fremdgefährdung, die sich nicht behandeln lassen wollen, zu schaffen, – ganz ausserhalb der Verantwortung der Psychiatrie. Auch scheint es aus ärztlicher Sicht sehr fragwürdig, zumal angesichts der reklamierten breiten Kompetenz auf allen Feldern, die Verantwortung für die schwierigsten Patient:innen des eigenen Fachgebiets zurückzuweisen.
Dennoch haben wir aus der Debatte um die UN-BRK gelernt, wie eine zeitgemässe Gesetzgebung für Anwendung von Zwang aussehen sollte. Im schweizerischen Zivilgesetzbuch heißt es in Artikel 426 ff.: «Eine Person, die an einer psychischen Störung oder einer geistigen Behinderung leidet oder schwer verwahrlost ist, darf in eine geeignete Einrichtung untergebracht werden, wenn die nötige Behandlung oder Betreuung nicht anders erfolgen kann. Die Belastung und der Schutz von Angehörigen und Dritten sind zu berücksichtigen.» Aus heutiger Sicht klingen diese wohlabgewogenen Formulierungen doch inzwischen unangemessen paternalistisch. Gemäss der UN-BRK, die auch von der Schweiz ratifiziert wurde, dürfen Menschen mit psychischen Erkrankungen und Behinderungen nicht allein aufgrund dieser Krankheit und Behinderung Zwang unterworfen werden. Das schweizerische Gesetz lässt diesbezüglich zumindest Interpretationen offen. Aus medizinethischer Sicht und im Einklang mit der UN-BRK ist Zwang bei Menschen mit psychischen Erkrankungen nur dann zu legitimieren, wenn ein Zustand der Einwilligungsunfähigkeit beziehungsweise Urteilsunfähigkeit in Verbindung mit einer Gefahr oder Gefährdung besteht. Dies ist das entscheidende Schwellenkriterium für alle derartigen Massnahmen. Die Diagnose spielt nur insofern eine Rolle, als nur eine Kerngruppe von psychischen Störungen (Demenz, Delir, Psychose, schwere Depression, Intoxikation) überhaupt geeignet ist, die Urteilsfähigkeit aufzuheben. Eine grundlegende Unterscheidung zwischen der Psychiatrie und anderen medizinischen Fachgebieten sollte es dabei, im Einklang mit der UN-BRK, nicht geben.
Ein weiteres wichtiges Kriterium eines derartigen Gesetzes, das die Rechte der Betroffenen sicherstellt und das Versorgungssystem vor Überlastung schützt, wäre, dass eine Unterbringung zur Beurteilung für maximal drei Tage genehmigungsfähig sein sollte. Längere Unterbringungen sollten ausschliesslich möglich sein, wenn eine Behandlung auch möglich ist und stattfindet. Auch wäre zu überlegen, allen ambulanten Massnahmen explizite Priorität einzuräumen. Die Aufgabe der psychiatrisch Tätigen und ihrer Verbände in diesem Zusammenhang sollte sein, auf eine Novellierung der Gesetzgebung unter diesen menschenrechtlichen Gesichtspunkten zu hinzuwirken. (Tab. 1)
Steuerung durch finanzielle Anreize
Wenn Disparitäten zwischen den Bereichen der psychiatrischen Akutversorgung und Forensik einerseits und optionalen stationären Angeboten andererseits grössere Probleme verursachen, ist eine Steuerung durch marktwirtschaftliche Instrumente angemessen und ethisch gerechtfertigt (an dieser Stelle haben die Gesetzmässigkeiten des Marktes ihre Berechtigung). Konkret heisst dies, finanzielle Anreize für die Tätigkeit in bei Fachkräften weniger beliebten, aber dringend benötigten Bereichen zu schaffen. Wenn Fachärzt:innen stark dazu tendieren, alle Bereiche zu verlassen, in denen Nachtdienste erforderlich sind, sollten Nachtdienste finanziell so attraktiv gestaltet werden, dass es zu Ausgleichsbewegungen kommt. Dies erscheint relativ trivial, ist aber ein wichtiger Steuerungsmechanismus, von dem bisher noch wenig Gebrauch gemacht wird.
Literatur:
beim Verfasser
Das könnte Sie auch interessieren:
Therapeuten und Onlinebewertungen
Dieser Beitrag beleuchtet die Problematik von Onlinebewertungen für Ärzte, Psychologen und andere Therapeuten. Die Begriffe «Ärzte», «Therapeuten» und «Behandelnde» werden abwechselnd ...
Demenz, Depression und Schizophrenie
In den letzten Jahren konnten die Erkenntnisse über die molekularen Grundlagen neurologisch-psychiatrischer Leiden wie Alzheimerdemenz, Depression und Schizophrenien stark erweitert ...
Differenzialdiagnosen der Erschöpfungserkrankungen
Erschöpfung, Erschöpfbarkeit und Müdigkeit sind Symptome, die keiner bestimmten Erkrankung eindeutig zuordenbar sind. Zusätzlich macht die umgangssprachliche Verwendung der Begriffe ...