Abatacept: eine Prävention der RA könnte machbar sein
Bericht: Dr. Doris Maugg
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Eine Prävention der rheumatoiden Arthritis (RA) scheint mit Abatacept möglich – doch nach Absetzen geht der Effekt zurück, wie Daten aus Großbritannien und auch aus Deutschland zeigen. Warum Biomarker und ein Verständnis der molekularen Prozesse essenziell sind, um eine Prävention der RA zu erreichen, diskutierten Experten auf dem EULAR-Kongress 2024 in Wien.
Keypoints
-
Eine Behandlung mit Abatacept in der subklinischen Phase kann den Progress zur RA verzögern.
-
Nach Absetzen von Abatacept schreitet die Krankheit fort.
-
Bestimmte Subgruppen haben ein höheres Risiko für einen Krankheitsprogress, sprechen jedoch auch gut auf die Behandlung an.
-
Neue Biomarker und ein molekulares Verständnis sind essenziell, um das adaptive Immunsystem bei der RA-Entstehung ins Visier zu nehmen.
Personen mit anticitrullinierten Protein-Antikörpern (ACPA) und subklinischen entzündlichen Veränderungen in den Gelenken haben ein hohes Risiko, an rheumatoider Arthritis zu erkranken.1,2 Um in diese subklinische und asymptomatische Phase der RA-Erkrankung einzugreifen und einen Progress zu verhindern, gibt es bisher keine ausreichende Strategie.2 Abatacept, ein biologischer, krankheitsmodifizierender antirheumatischer Wirkstoff (bDMARD), könnte aufgrund seiner immunmodulatorischen Wirkung der Entwicklung einer RA bei Patienten in der frühen Phase entgegenwirken.
Die randomisierten und placebokontrollierten Studien APIPPRA und ARIAA bewerteten den präventiven Effekt von Abatacept in der frühen Phase (Prä-RA)
Das Biologikum moduliert selektiv kostimulatorische Signale der T-Zell-Aktivierung, indem es an die Zelloberflächenmoleküle CD80 oder CD86 bindet und so die CD28-vermittelte kostimulierende T-Zell-Aktivierung herunterreguliert. Dadurch wird eine persistierende T-Zell-Aktivität unterdrückt, die bei der Pathogenese von immunvermittelten Entzündungsreaktionen eine Rolle spielt.2 Abatacept wird bereits zur Behandlung der RA als Monotherapie oder in Kombination mit anderen DMARDs eingesetzt bei Personen, die nicht ausreichend auf DMARDs allein oder konventionelle Therapien (z.B. Methotrexat) ansprechen. Frühere Studien deuten darauf hin, dass Abatacept bei Personen mit einer frühen RA, einer Symptomdauer von unter 18 Monaten und erhöhten APCA-Konzentrationen wirksam ist.2
Die zwei randomisierten und placebokontrollierten Studien, die auf dem EULAR 2024 diskutiert wurden, APIPPRA und ARIAA, bewerteten den präventiven Effekt von Abatacept in der frühen Phase (Prä-RA). In beiden Studien wurde Abatacept (125mg subkutan täglich) bei Erwachsenen ab 18 Jahren für die Dauer von 12 Monaten (APIPPRA) bzw. sechs Monaten (ARIAA) mit einer jeweils 12-monatigen Nachbeobachtungszeit untersucht.
In der subklinischen Phase denProgress verhindern
PD Dr. Jürgen Rech, Universitätsklinikum Erlangen, stellte die randomisierte, doppelblinde und placebokontrollierte ARIAA-Studie (Abatacept Reversing Subclinical Inflammation as measured by MRI in ACPA positive Arthralgia) vor. Die erste Phase der Erkrankung sei asymptomatisch und von genetischen und umweltbedingten Faktoren beeinflusst. Daran schließt die zweite Phase an, in der durch systemische Autoimmunität eine subklinische Entzündung symptomatisch sichtbar werde, erklärte Rech. Diese Zeitspanne könnte das „window of opportunity“ sein, um einen Progress der RA zu verhindern.
An der ARIAA-Studie nahmen 98 Patienten über 18 Jahre teil, 71% von ihnen waren Frauen. Sie hatten in der Vorgeschichte Gelenkschmerzen, aber ohne vorherige oder akute Schwellungen. Die Patienten waren positiv auf ACPA und zeigten subklinische Synovitis, Tenosynovitis oder Osteitis im MRT an der dominanten Hand. Weitere Faktoren für eine RA-Progression war in beiden Gruppen vergleichbar ausgeprägt. Die Patienten wurden 1:1 randomisiert und erhielten entweder Abatacept subkutan (125mg) oder ein Placebo für 6 Monate (Behandlungsphase), gefolgt von einer medikationsfreien, doppelblinden 12-monatigen Beobachtungsphase. Die Studienphase war nach insgesamt 18 Monaten abgeschlossen. Zu diesem Zeitpunkt konnten die Daten von 26 (Abatacept) bzw. 21 Patienten (Placebo) ausgewertet werden. Der primäre Endpunkt war der Anteil der Patienten mit einer Verbesserung der präklinischen RA, die durch eine Verringerung der Entzündungsläsionen im MRT nach 6 Monaten bestimmt wurde.
Entzündung reduziert, RA-Progress verhindert?
Zum Ende der Behandlungsphase nach 6 Monaten zeigten 28 (57%) von 49 Teilnehmern in der Abatacept-Gruppe und 15 (31%) von 49 Teilnehmern in der Placebogruppe eine Verbesserung der subklinischen Entzündung im MRT (absolute Differenz: 26,5%, 95% CI: 5,9–45,6; p=0,014). Bei vier Patienten (8%) in der Abatacept-Gruppe und bei 17 (35%) Patienten der Placebogruppe entwickelte sich nach 6 Monaten eine RA (kumulativ, HR: 0,14; 0,04–0,47; p=0,0016). Zum Ende der Beobachtungsphase nach 18 Monaten entwickelten 17 (35%) Patienten nach Abatacept bzw. 28 (57%) nach Placebo (HR: 0,48; 0,26–0,88; p=0,018) eine RA. Es traten 12 schwerwiegende unerwünschte Ereignisse bei 11 Teilnehmern auf, bei 4 (8%) von 48 in der Abatacept-Gruppe und 7 (14%) von 49 in der Placebogruppe. Während der Studie traten keine Todesfälle auf. Die Lebensqualität (QoL) verbesserte sich in der Abatacept-Gruppe und blieb über den untersuchten Zeitraum stabil.
Abb. 1: Progressionsfreies Überleben in der PIK3CA-mutierten Kohorte der SOLAR-1-Studie (nach André et al.)7
Rech fasste zusammen, dass durch die Behandlung mit Abatacept eine signifikante Verringerung der Entzündung erreicht und der Krankheitsausbruch verzögert wurde. Zudem habe sich der primäre Endpunkt – ein Rückgang der Entzündung – als geeignet erwiesen.
ARIAA-Studie: „lessons learnt“
Rech betonte weiter, dass für zukünftige Studien aktualisierte Studienprotokolle benötigt würden, um neue Biomarker, eine verbesserte Bildgebung sowie eine neue QoL-Bewertung zu etablieren. Eine langfristige Nachbeobachtung der Patienten sei im Studiendesign nicht ausreichend berücksichtigt worden, ergänzte er auf Nachfrage, weshalb eine verlängerte Nachbeobachtung hinsichtlich einer verzögerten RA-Entwicklung nicht möglich sei. Abschließend verwies er auf die „herausragenden Ergebnisse“ zur CAR-T-Zell-Therapie bei Autoimmunerkrankungen.3 „Wir sollten das adaptive Immunsystem vermehrt ins Visier nehmen.“
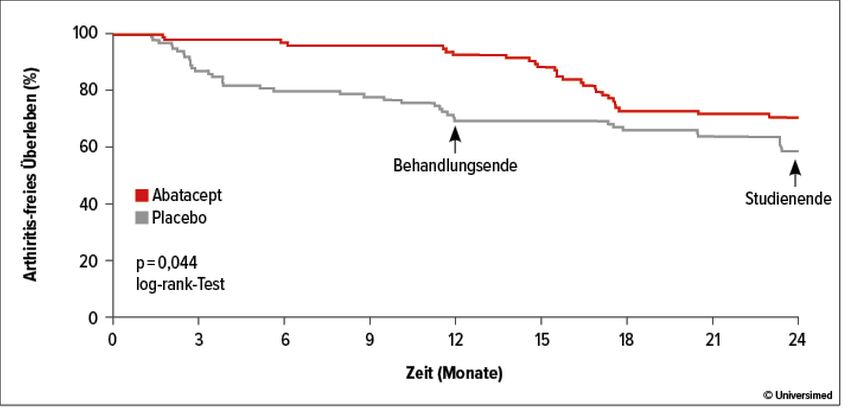
APIPPRA-Studie: Abatacept wirksam, aber Wirkung offenbar reversibel
Prof. Dr. Andrew Cope, Rheumatologe und Leiter des Zentrums für rheumatische Erkrankungen am King’s College in London, UK, stellte die Ergebnisse der APRIPPA(Arthritis Prevention in the Pre-clinical Phase of Rheumatoid Arthritis)-Phase-IIb-Studie vor. Die eingeschlossenen Patienten (n=213) waren entweder ACPA- und Rheumafaktor(RF)-positiv oder ACPA-stark-positiv (ACPA-high), zeigten Arthralgie und hatten keine klinische Synovitis. Der primäre Endpunkt war die Zeit bis zur Entwicklung einer klinischen Synovitis in drei oder mehr Gelenken oder eine vollständige Erfüllung der ACR/EULAR-2010-Kriterien für RA.
Eine Behandlung mit Abatacept über 52 Wochen mit einer anschließenden Nachbeobachtungszeit von 52 Wochen zeigte „eine klare Prävention der RA durch das Studienmedikament“, sagte Cope. Jedoch näherten sich die Kurven des Arthritis-freien Überlebens zum Studienende nach 104 Wochen wieder an. Nach 24 Monaten entwickelte sich bei 27 (25%) von 110 Teilnehmern in der Abatacept-Gruppe eine RA, in der Placebogruppe waren es 38 (37%) von 103 Teilnehmern. Der geschätzte Anteil der Teilnehmer, die nach 12 Monaten noch frei von Arthritis waren, betrug 92,8% in der Abatacept-Gruppe und 69,2% in der Placebogruppe.
Sekundär wurde die Lebensqualität mittels verschiedener Scores (HAQ, EQ5D) bewertet, wobei alle ausgewerteten Scores unter Abatacept gegenüber Placebo nach 12 Monaten signifikant verbessert waren, jedoch nicht mehr nach 24 Monaten, so Cope. Im Abatacept-Arm traten mehr unerwünschte Ereignisse (AEs) auf, es gab keine neuen Sicherheitssignale. Die Abbruchrate aufgrund von AEs lag im Abatacept-Arm bei 3% und unter Placebo bei1%.
Hochrisikogruppen sprechen gut auf Immunmodulation an
Eine Post-hoc-Analyse der Subgruppen zeigte zum einen, dass bei Personen mit empfindlichen Gelenken und insbesondere mit empfindlichen MCP-Gelenken ein Progress wahrscheinlicher war als bei Personen ohne empfindliche Gelenke; die Patienten sprachen besser auf die Behandlung an. Zum anderen ergab eine Analyse der Serotypen (IgM RF, IgG ACPA, IgA ACPA, IgG anti-CarP carbamyliert, IgG AAPA acetyliert) ebenfalls einen Zusammenhang zwischen dem Progress und der Sensitivität. „Die Signatur der Autoantikörper bestimmt das Risiko und das Ansprechen auf Abatacept“, sagte Cope. „Das müssen wir besser verstehen.“
Mithilfe epigenetischer Analysen der Chromatinstruktur sollen zukünftig Biomarker entwickelt werden, um schon in der Phase 1 der Krankheitsentstehung die epigenetischen Veränderungen zu verstehen und dadurch Responder von Non-Respondern unterscheiden zu können und eine Risikostratifizierung vorzunehmen. Für Studiendurchführende empfahl er die Bewerbung um eine Aufnahme in das EULAR-Netzwerk für Studienzentren ENTRI (EULAR Network of Trial centres).
Quelle:
EULAR 2024, Scientific Session: „RA prevention: what have we learnt, and where do we go next?“, 13. Juni 2024, Wien und online
Literatur:
1 Rech J et al.: Abatacept inhibits inflammation and onset of rheumatoid arthritis in individuals at high risk (ARIAA): a randomised, international, multicentre, double-blind, placebo-controlled trial. Lancet 2024; 403(10429): 850-9 2Cope AP et al.: Abatacept in individuals at high risk of rheumatoid arthritis (APIPPRA): a randomised, double-blind, multicentre, parallel, placebo-controlled, phase 2b clinical trial. Lancet 2024; 403(10429): 838-49 3 Schett G et al.: CAR T-cell therapy in autoimmune diseases. Lancet 2023; 402(10416): 2034-44
Das könnte Sie auch interessieren:
Schwierig zu behandelnde oder therapierefraktäre SpA
Die Behandlungsmöglichkeiten bei Spondyloarthritis haben sich mit Einführung der Biologika dramatisch verbessert. Das bedeutet allerdings nicht, dass alle Patient:innen in ausreichendem ...
Biologikatherapien in der Schwangerschaft
„Biologika sind in der Schwangerschaft in Ordnung“ – mit dieser klaren Aussage fasste Prof.Dr. Ian Giles, University College London, im Rahmen der RheumaPreg-2025- Konferenz in Wien die ...
Spondyloarthritis: Schäden sind bei frühzeitiger Therapie reversibel
Das alte Konzept der nichtradiografischen axialen Spondyloarthritis und der radiografischen ankylosierenden Spondylitis wird zunehmend verlassen und in der Diagnose axiale ...