Post-Covid-Syndrom: Ergebnisse der bevölkerungsbasierten COVIDOM-Studie
Autor:innen:
Tamina Nichici
Kira Stanko
Helen Beuter
Prof. Dr. Thomas Bahmer
Klinik für Innere Medizin I
Universitätsklinikum Schleswig-Holstein
Kiel
E-Mail: thomas.bahmer@uksh.de
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Lungenfunktionelle Residuen und Atemwegsinflammation gehören zu den häufigsten Langzeitfolgen nach einer milden akuten Covid-19-Erkrankung. Die deutsche COVIDOM-Studie evaluierte persistierende Symptome mit unterschiedlichen diagnostischen Methoden.
Keypoints
-
In der Diagnostik des Post-Covid-Syndroms spielen lungenfunktionelle Messverfahren insbesondere zum Ausschluss relevanter Differenzialdiagnosen eine wichtige Rolle.
-
Symptomatische Post-Covid-Patient:innen weisen diverse lungenfunktionelle Abweichungen auf, die sich jedoch größtenteils innerhalb des Normbereichs bewegen.
-
Da die forcierte Spirometrie häufig zu wenig sensitiv für die Erfassung von subtilen Veränderungen ist, sollten abhängig von der Symptompräsentation und möglichen Vorerkrankungen auch detailliertere lungenfunktionelle Methoden eingesetzt werden.
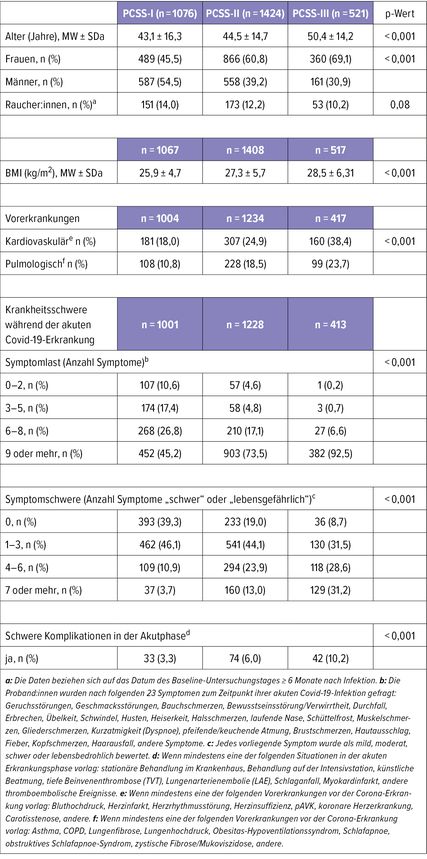
Die COVIDOM-Studie wurde an drei Standorten in Deutschland (Kiel, Berlin, Würzburg) durchgeführt, um die Langzeitfolgen von SARS-CoV-2-Infektionen mit mildem akutem Covid-19-Verlauf populationsbasiert zu erfassen.1 Dazu wurden durch die jeweils zuständigen Gesundheitsämter Proband:innen eingeladen, die mindestens sechs Monate zuvor eine PCR-bestätigte SARS-CoV-2-Infektion hatten und im Einzugsgebiet der drei Rekrutierungsstandorte wohnten. Die Hospitalisierungsrate der Teilnehmer:innen lag bei <10%.
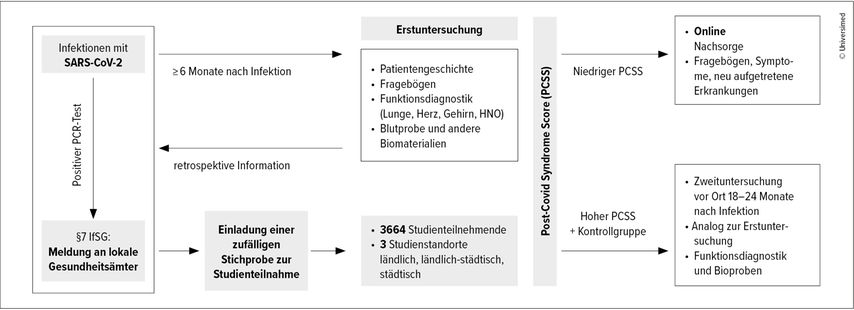
Basierend auf der initialen Untersuchung wurde ein Scoringsystem entwickelt, um ein Post-Covid-Syndrom (PCS) besser zu quantifizieren und zu phänotypisieren.2 Entsprechend dem PCS-Score (PCSS) wurden die Teilnehmer:innen in kein/mildes (I), moderates (II) und schweres PCS (III) eingeteilt. Patient:innen mit schwerem PCS (i.e. PCS III) sowie eine ausgewählte Kontrollgruppe wurden im weiteren Verlauf erneut vor Ort untersucht, während die restlichen Proband:innen ausschließlich telefonisch oder online nachverfolgt wurden. Abbildung 1 zeigt das Studiendesign zusammenfassend als Flowchart. Tabelle 1 beschreibt die Eigenschaften der Proband:innen sowie deren akute Erkrankungsschwere.
Die Beschwerden, die von Patient:innen nach überstandener SARS-CoV-2-Infektion berichtet werden, sind komplex und umfassen unterschiedlichste Organsysteme.3Neben Fatigue, Gedächtnisproblemen („brain fog“), Schmerzen und einer allgemein reduzierten körperlichen Belastbarkeit berichtet ein bedeutsamer Anteil der Patient:innen auch von persistierenden Problemen bei der Atmung bis hin zu Dyspnoe.
Transferfaktor der Lunge für CO
Der Transferfaktor der Lunge für CO (TLCO) beschreibt das Gasaustauschvermögen zwischen Alveolarraum und Hämoglobin und kann mithilfe einer Diffusionsgasmessung bestimmt werden. Zusätzlich wird der gemessene TLCO mit dem Alveolarvolumen (VA) ins Verhältnis gesetzt. Dies wird als Transferkoeffizient (KCO) bezeichnet. Hierüber kann bestimmt werden, ob eine Diffusionsstörung (TLCO erniedrigt, KCO erniedrigt) oder eine Verteilungsstörung durch eine verminderte Gasaustauschfläche vorliegt (TLCO erniedrigt, KCO normal).4
2993 Studienteilnehmer:innen hatten zum Zeitpunkt der Erstuntersuchung vollständige und qualitätskontrolliert auswertbare Lungenfunktionsmesswerte. Dabei betrug der durchschnittliche TLCO 95,15%pred. (z-Score –0,37) und 8,5% der Proband:innen zeigten klinisch relevante Einschränkungen (TLCO<LLN, GLI 2012).
Im Vergleich zwischen schwach, moderat und schwer vom Post-Covid-Syndrom Betroffenen, gemessen anhand des PCS-Scores nach Bahmer et al.,2 konnte jeweils ein signifikanter Unterschied in der Diffusionsgasmessung festgestellt werden (TLCO z-Score PCS I: –0,28±0,96 vs. PCS II: –0,40±0,93 vs. PCS III: –0,51±1,00; p<0,001), der sich jedoch innerhalb des Normbereichs bewegte und lediglich für den Transferfaktor zu finden war. Der Transferkoeffizient hingegen zeigte keine relevanten Unterschiede (KCO z-Score PCS I: –0,21±1,00 vs. PCS II: –0,22±0,99 vs. PCS III: –0,23±1,05; p=0,961), sodass sich die Schlussfolgerung einer dezenten Verteilungsstörung, nicht jedoch einer Diffusionsstörung ziehen lässt. Im zeitlichen Verlauf über zwölf Monate zeigte sich eine minimale Reduktion der Diffusionsgasmesswerte (TLCO und KCO) innerhalb des Normbereichs, wobei dies sowohl die Studienteilnehmer:innen mit und ohne relevantes PCS betraf.
Typ-2-Inflammation der Atemwege
Eine Typ-2-Inflammation der Atemwege kann in Form einer erhöhten Fraktion von Stickstoffmonoxid in der Ausatemluft (FeNO) oder erhöhter eosinophiler Granulozytenwerte im Blut nachgewiesen werden und spielt z.B. in der Pathophysiologie des eosinophilen Asthmas eine Rolle. PCS, postinfektiöse bronchiale Hyperreagibilität und Asthma teilen sich ähnliche Symptome und so stellte sich die Frage, wie sich asthmatypische Entzündungscharakteristika in Form von FeNO und Bluteosinophilie in Bezug auf bestehende PCS-Symptome verhalten. Zur Quantifizierung der Nicht-Typ-2-Inflammationen wurden CRP und die Neutrophilen-Lymphozyten-Ratio (NLR) gemessen.
Von 1448 Teilnehmer:innen mit vollständiger FeNO-Messung hatten 3,6% ≥50ppb. Teilnehmer:innen in PCS-Gruppe III (schweres PCS) niedrigere FeNO-Werte als in PCS I oder PCS II (PCS I: 21±17 vs. PCS II: 19±14 vs. PCS III: 17±11; p=0,006). Die niedrigeren FeNO-Werte waren nicht durch den Rauchstatus oder die Einnahme von Steroiden (inhalativ/oral) erklärbar. Die eosinophilen Granulozyten unterschieden sich nicht in den drei PCS-Gruppen (n=2961 in [/µl]; PCS I: 0,16±0,19 vs. PCS II: 0,16±0,14 vs. PCS III: 0,16±0,19; p=0,7963), während CRP- und NLR-Werte über die Gruppen hinweg mit steigendem Schweregrad höher ausfielen (n=2983 CRP-Messungen in [g/dl]; PCS I: 1,6±3,7 vs. PCS II: 2,04±3,13 vs. PCS III: 2,77±4,81; p=<0,001; n=2960 NLR-Messungen [ratio]; PCS I: 2,07±0,98 vs. PCS II: 2,18±1,11 vs. PCS III: 2,42±1,3; p=<0,001). Alle Unterschiede lagen innerhalb des Normbereichs.
Im Follow-up zeigten sich bei den Markern der Typ-2-Inflammation (FeNO und eosinophile Granulozyten) keine Unterschiede über die PCS-Gruppen mehr (FeNO: p=0,3, eosinophile Granulozyten: p=0,5). Die Werte der Nicht-Typ-2-Inflammation (CRP und NLR) zeigten auch im Follow-up weiterhin höhere Werte in den PCS-Gruppen II und III im Vergleich zu Gruppe I (p jeweils <0,001).
Studienteilnehmer:innen mit PCS-Symptomen zeigten somit insgesamt leicht erhöhte systemische Entzündungsmarker (CRP, NLR). Typ-2-Inflammationsmarker (FeNO, eosinophile Granulozyten) waren hingegen nicht erhöht oder in Bezug auf die FeNO-Messung sogar verringert. Daher sind die Messung des CRP und des Differenzialblutbildes relevante Marker bei der Beurteilung von PCS, während die FeNO-Messung nur bei Patient:innen mit bekanntem oder vermutetem Asthma bronchiale weitere Hinweise zu geben scheint.
Impulsoszillometrie und„small airway dysfunction“
„Small airway dysfunction“ (SAD) beschreibt einen pathologischen Prozess im Bereich der kleinen Atemwege, der zu einer Zunahme des Atemwegswiderstands führt und im Zusammenhang mit der Entwicklung von obstruktiven Lungenerkrankungen vermutet wird. SAD kann mithilfe unterschiedlicher Lungenfunktionstests untersucht werden. Dazu gehören u.a. weitverbreitete Methoden wie die Bodyplethysmografie (BP) und die forcierte Spirometrie (FS), die stark von der Anleitung durch die Untersucher:innen und der Mitarbeit der Patient:innen beeinflusst werden. Die Funktion der kleinen Atemwege kann aber auch mithilfe neuerer Techniken wie der Impulsoszillometrie (IOS) beurteilt werden. Die IOS-Messung wird in Ruheatmung ohne artifizielle Atemmanöver oder andere spezielle Vorgaben durchgeführt, was sie zu einem weitgehend kooperationsunabhängigeren Untersuchungsverfahren macht.
Im Rahmen der COVIDOM-Studie wurden während der Erstuntersuchung IOS, BP sowie FS durchgeführt. Zielsetzung dieses Teilprojekts war es, das Ausmaß einer SAD bei den Proband:innen zu quantifizieren, wobei diese ebenfalls durch den PCS-Score in unterschiedliche Gruppen kategorisiert wurden. Für jeden Lungenfunktionstest wurde ein SAD-relevanter Parameter ausgewählt: RV/TLC (BP), FEV1/FVC (FS) oder R5-20 (IOS).
Es wurden 2811 gültige Lungenfunktionsdaten in die Analyse eingeschlossen. 8,8% der Proband:innen zeigten eine Atemwegsverengung (FEV1/FVC<LLN), 20,1% eine Überblähung (RV/TLC>ULN; GLI 2012 Referenzwerte) und 40,5% erhöhte Atemwegswiderstände in der IOS (R5-20>0,03 kPa/l/s). Im Gruppenvergleich von PCS I zu PCS II und PCS III zeigten sich zwischen den PCS-Schweregraden keine z-score-Unterschiede für FEV1/FVC (–0,36±1,08 vs. –0,37±0,95 vs. –0,30±1,01;p>0,05). Die z-Scores für RV/TLC (0,77±1,25 vs. 0,82±1,1 vs. 0,90±1,18; p=0,03) und R5-20 (0,032±0,08 vs. 0,033±0,06 vs. 0,043±0,06; p=0,001) waren hingegen signifikant unterschiedlich zwischen den PCS-Scoregruppen.
Der selbst berichtete Schweregrad eines PCS, gemessen anhand des PCS-Scores von Bahmer et al., kann somit mit einer SAD in Verbindung gebracht werden, wenn diese durch IOS (R5–20) oder durch Marker der Überblähung (RV/TLC in der BP) erfasst wurden.
IOS erfordert nur wenig Expertise über Lungenfunktionsdurchführung und wenig Mitarbeitsfähigkeit seitens der Patien:innen. Somit ist eine einfache Integration in das reguläre PCS-Assessment möglich. Trotz der breiten Verfügbarkeit der FS könnte FEV1/FVC unempfindlich gegenüber den subtilen Veränderungen der Atemwegsphysiologie bei den betroffenen Patient:innen sein.
Fazit
PCS ist ein komplexes Krankheitsbild, das häufig mit stark beeinträchtigenden subjektiven Beschwerden einhergeht. Eine Objektivierung der Symptome z.B. über lungenfunktionelle Messmethoden gelingt nur bedingt, da sich die gefundenen Einschränkungen von Diffusionsgasmesssung, Atemwegsentzündungsmessung und der Funktionalität der kleinen Atemwege innerhalb des Normbereichs bewegen. Die hier erhobenen Befunde in den unterschiedlichen Messverfahren deuten darauf hin, dass geringe Veränderungen in der Atemwegsmechanik vorliegen, die sich über die Impulsoszillometrie am deutlichsten nachweisen lassen. Diese Veränderungsprozesse sind möglicherweise über eine systemische Low-Grade-Inflammation vermittelt, die nichteosinophil zu sein scheint.
Literatur:
1 Horn A et al.: Long-term health sequelae and quality of life at least 6 months after infection with SARS-CoV-2: design and rationale of the COVIDOM-study as part of the NAPKON population-based cohort platform (POP). Infection 2021; 49(6): 1277-87 2 Bahmer T et al.: Severity, predictors and clinical correlates of Post-COVID syndrome (PCS) in Germany: a prospective, multi-centre, population-based cohort study. EClinicalMedicine 2022; 51: 101549 3 Nalbandian A et al.: Post-acute COVID-19 syndrome. Nat Med 2021; 27(4): 601-15 4 Neder JA et al.: Transfer coefficient of the lung for carbon monoxide and the accessible alveolar volume: clinically useful if used wisely. Breathe 2019; 15(1): 69-76
Das könnte Sie auch interessieren:
Seltene pulmonale Mykosen: Reisemitbringsel oder doch schon heimisch?
Endemische systemische Mykosen werden überwiegend durch Schimmelpilze verursacht, die im menschlichen Organismus charakteristische Hefeformen annehmen. Klima- und Landnutzungswandel ...