Neue Therapieoptionen gegen Asthma- und COPD-Exazerbationen
Bericht:
Dr. Torsten U. Banisch
Reno Barth
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Beim ERS-Kongress wurden aktuelle Studienergebnisse zur Asthma- und COPD-Therapie bei Typ-2-Inflammation mit monoklonalen Antikörpern vorgestellt. Unter anderem konnte der Anti-IL-5-AntikörperDepemokimab in Phase-IIIa-Studien eine signifikante Reduktion von Exazerbationen bei unkontrolliertem Asthma erreichen.
Typ-2-Entzündungen liegen in 80% der schweren Asthmafälle vor und können am verlässlichsten durch die Anzahl von Eosinophilen im Blut detektiert werden“, erklärte Prof. Dr. David Jackson vom King’s College, London. Das Zytokin Interleukin 5 (IL-5) spielt hier eine zentrale Rolle und orchestriert die multidirektionalen Wirkungen auf die Immunzellen.
Depemokimab, ein Anti-IL-5-Antikörper, ist das erste und einzige ultralang wirkende Biologikum der nächsten Generation mit dem Potenzial, eine nachhaltige Hemmung der T2-Entzündung bei einem 6-monatigen Dosierungsintervall bei Patient:innen mit Asthma zu ermöglichen.
Reduktion von Exazerbationen unter Depemokimab
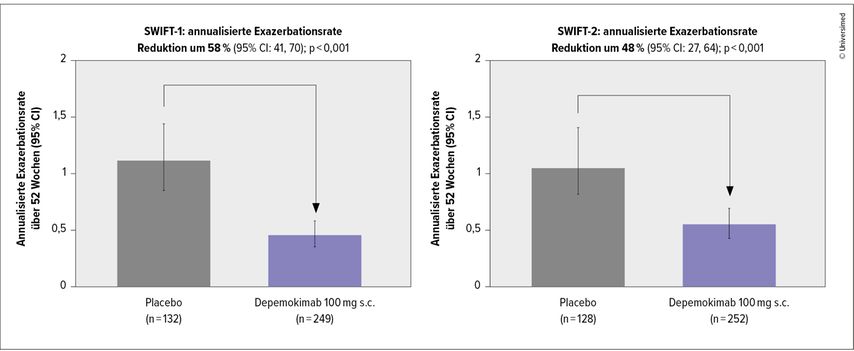
Die Wirksamkeit und die Sicherheit von Depemokimab wurden in den Phase-IIIa-Studien SWIFT-1 (n=382) und SWIFT-2 (n=380) untersucht. Hier wurde Depemokimab (100mg s.c.) in Woche 0 und Woche 26 als Zusatztherapie bei Patient:innen mit unkontrolliertem Asthma mit T2-Entzündung trotz Standardbehandlung mit mittelhoch bis hoch dosierten ICS eingesetzt. Der primäre Endpunkt der SWIFT-Studien war die annualisierte Rate an Exazerbationen nach 52 Wochen (Abb. 1).
Abb. 1: Bei mit Depemokimab behandelten Patient:innen traten in den Phase-IIIa-Studien SWIFT-1 und SWIFT-2 im Vergleich zu Placebo weniger Exazerbationen auf (modifiziert nach Jackson DJ et al. 2024)1
Zugelassen waren Patient:innen ≥12 Jahre mit einer ≥2 Jahre bestehenden Asthmaerkrankung, die in den letzten 12 Monaten mit inhalativen Kortikosteroiden (ICS) und seit ≥3 Monaten mit einem zusätzlichen Dauermedikament behandelt worden waren. Die Eosinophilenzahl im Blut musste in den vergangenen 12 Monaten bei ≥300 Zellen/μl oder zum Zeitpunkt des Screenings bei ≥150 Zellen/μl gelegen sein, und die Patient:innen mussten ≥2 Exazerbationen in den vorangegangenen 12 Monaten erlitten haben, die den Einsatz eines systemischen Kortikosteroids (SCS) nötig gemacht hatten. Die Patient:innen wurden 2:1 randomisiert und erhielten Depemokimab plus Behandlungsstandard („standard of care“; SOC) oder Placebo plus SOC. Unter Depemokimab konnte eine Reduktion der Exazerbationen um 58% (SWIFT-1; 95%CI: 41–70; p<0,001) und um 48% (SWIFT-2; 95%CI: 27–64; p<0,001) gegenüber Placebo erzielt werden. Zudem war die annualisierte Rate der Exazerbationen, die einen Krankenhausaufenthalt und/oder einen Besuch in der Notaufnahme erforderlich machten, gegenüber Placebo um 72% reduziert (gepoolte Analyse; RR: 0,28 [95%CI: 0,13–0,61; p=0,002]). Auch die Zeit bis zum Auftreten einer Exazerbation war signifikant verringert, ein Effekt, der bereits nach 4 Wochen deutlich zu erkennen war. Zudem konnte keine Abnahme der Wirkung vor der zweiten Dosis dokumentiert werden.
Depemokimab wurde in beiden Studien von den Patient:innen gut vertragen. Die Rate der Nebenwirkungen war vergleichbar mit der von Placebo.1
Benralizumab: Behandlungsoption für Asthma und COPD
„COPD- und Asthmaexazerbationen stellen eine signifikante Belastung für Patient:innen dar. Der eosinophile Phänotyp (T2) hat einen Anteil von 30% bei COPD- und 50% bei Asthmaexazerbationen.2 Die Belastung durch orale Kortikosteroide ist hoch und geht mit erhöhter Morbidität bei Asthma und einer höheren Mortalität bei COPD einher. Auch die Wirkung der Behandlung ist zumeist nur von kurzer Dauer und die Rate der Behandlungsfehler ist relativ hoch‘‘, erläuterte Prof. Dr. Mona Bafadhel, MBChB, FRCP, PhD, vom King’s College, London.
Benralizumab ist ein monoklonaler Antikörper, der bereits im Setting des chronischen schweren eosinophilen Asthmas eingesetzt wird. Er reduziert Eosinophile und wurde rezent in einer Proof-of-Concept-Studie als Add-on zu oralen Steroiden getestet.3 Die randomisierte, kontrollierte, doppelblinde Double-Dummy-Studie ABRA untersuchte, ob bei akuten eosinophilen Exazerbationen von COPD oder Asthma eine Einzeldosis von Benralizumab allein oder in Kombination mit systemischen Glukokortikoiden eine bessere Wirkung erzielt als systemische Glukokortikoide allein. Sie wurde an Patient:innen mit einer Eosinophilenzahl von ≥300 Zellen/μl durchgeführt. In der dreiarmigen Studie erhielten diese entweder (1) 30mg Prednisolon plus 100mg Benralizumab (subkutan), (2) Prednisolon plus Placebo oder (3) Benralizumab plus Placebo. Die zugelassenen Patient:innen waren 18 Jahre und älter, hatten eine Asthma- oder COPD-Diagnose, eine Exazerbation in den letzten 12 Monaten sowie eine Eosinophilenzahl von ≥250 Zellen/μlund bei Exazerbation von ≥ 300 Zellen/μl. Der primäre Endpunkt der Studie waren die Symptome nach 28 Tagen und die Raten des Therapieversagens (definiert durch Tod, Krankenhausaufenthalt, neuerliche Behandlung) nach 90 Tagen. Während bei 73,6% der Patient:innen unter Prednisolon ein Therapieversagen dokumentiert wurde, waren unter Benralizumab nur 45,2% betroffen (OR: 0,264 [0,125–0,556]; p<0,001). Zudem konnte auch das Auftreten von Symptomen unter Benralizumab signifikant reduziert werden. Beim sekundären Endpunkt, der Zeit bis zum Therapieversagen, konnte die Benralizumab-Therapie ebenfalls signifikante Verlängerungen erreichen (HR: 0,393 [95%CI: 0,252–0,612]; p<0,001).Eine Subgruppenanalyse konnte zudem zeigen, dass gemessen an den Studienendpunkten keine Unterschiede zwischen der Behandlung mit Benralizumab plus Prednisolon oder Benralizumab plus Placebo bestanden. Die Vorteile der Benralizumab-Therapie waren sowohl bei Patient:innen mit Asthma als auchbei jenen mit COPD oder mit Asthma plus COPD gegeben.4
Klinische Remission bei Kindern mit Typ-2-Asthma unter Dupilumab
Bei Erwachsenen mit schwerem Asthma gelten das dauerhafte Ausbleiben von Exazerbationen, eine stabilisierte Lungenfunktion, kontrollierte Symptome und der Verzicht auf orale Kortikosteroide (OCS) über 12 Monate als Definition für die klinische Remission. Eine Definition für eine klinische Remission bei Kindern mit mittelschwerem bis schwerem Asthma wurde bisher noch nicht festgelegt, so Prof. Dr. Leonard Bacharier, Vanderbilt University Medical Center, Nashville, USA.
Dupilumab ist ein humaner monoklonaler Antikörper, der die Signalübertragung der Interleukine 4 und 13, der zentralen Treiber der Typ-2-Entzündung, blockiert.5 Die Phase-III-Studie VOYAGE verglich die Wirkung von Dupilumab mit Placebo bei Kindern (n=408) zwischen dem 6. und 11. Lebensjahr. 85,8% der Patient:innen litten unter Typ-2-Asthma und sie erhielten entweder 100mg oder 200mg Dupilumab (je nach Körpergewicht) jede 2. Woche für 52 Wochen. Der primäre Endpunkt der Studie war die Anzahl der Patient:innen, die eine klinische Remission erreichten. Diese war definiert durch ein Ausbleiben von Exazerbationen, das Ausbleiben der Notwendigkeit eines Einsatzes von OCS, einen Z-Score>–1,64 sowohl für das Verhältnis FEV1/FVC als auch für FEV1 vor der Bronchodilatation und einen ACQ-5-Wert<0,75 oder <1,5.
Bei Anwendung von ACQ-5<0,75 erreichte nach Woche 52 in der Behandlung ein signifikant höherer Anteil der mit Dupilumab behandelten Kinder eine klinische Remission (41,9% vs. 23,7%; p=0,0008) im Vergleich zu Placebo. Ähnliche Verbesserungen wurden auch bei Ansetzen eines ACQ-5 von <1,5 erreicht (45,8% gegenüber 27,2%; p=0,0009). Neben einer Verringerung schwerer Exazerbationen konnten auch eine verbesserte Lungenfunktion und eine verbesserte Asthmakontrolle festgestellt werden.6 Ob sich die erreichte Remission später als kurativ erweist, ist eine der mit Spannung verfolgten Fragen aus dieser klinischen Studie.
Dupilumab bei COPD
In die Studien BOREAS7 und NOTUS8 waren ausschließlich COPD-Patient:innen mit einer hohen Eosinophilenzahl und häufigen Exazerbationen eingeschlossen. Dupilumab reduzierte in dieser Population die Zahl der Exazerbationen um 30% bzw. 34%. Auch eine Verbesserung der Lungenfunktion konnte gezeigt werden.
Berücksichtigung von Komorbiditäten
Neben der Symptomatik und ausgewählten Biomarkern können auch Komorbiditäten den Weg zu einer passenden Biologikatherapie für die individuelle Patientin bzw. den individuellenPatienten weisen, erklärte Prof. Dr. Florence Schleich, Universität Liège, Belgien.
So ist beispielsweise Dupilumab nicht nur bei Asthma und COPD mit Typ-2-Inflammation, sondern auch bei atopischer Dermatitis, chronischer Sinusitis mit Nasenpolypen und eosinophiler Ösophagitis zugelassen. Für Omalizumab bestehen Zulassungen bei Urtikaria sowie bei Nasenpolypen. Mepolizumab ist bei eosinophiler Granulomatose mit Polyangiitis sowie beim Hypereosinophilie-Syndrom indiziert.
Ist eine dieser Komorbiditäten präsent, besteht die Option, sowohl das Asthma als auch die Komorbidität mit derselben Therapie zu behandeln. Am häufigsten trifft das auf Nasenpolypen zu, von denen 44% der Patient:innen mit schwerem Asthma betroffen sind, wie Schleich ausführte. Im Hinblick auf die Asthmatherapie sind Nasenpolypen sogar prognostisch günstig, da sie sich in Studien als Prädiktoren für ein gutes Ansprechen auch im Hinblick auf die Asthmasymptomatik erwiesen.1 Schleich wies auch auf Daten ihres Zentrums hin, in denen Nasenpolypen mit gutem Ansprechen auf eine Asthmatherapie mit einem geeigneten Biologikum assoziiert waren. Die meisten Patient:innen mit Polypen wurden sogar als „Superresponder“ eingestuft. Schleich betonte auch, dass TSLP in der Entstehung von Polypen eine Rolle spielt und Tezepelumab daher in der Zukunft auch in dieser Indikation zugelassen werden könnte.
Die keineswegs seltene Kombination von schwerem Asthma und atopischer Dermatitis erleichtert die Wahl des Biologikums erheblich, da lediglich Dupilumab in beiden Indikationen zugelassen ist. Die Wirksamkeit von Dupilumab bei der atopischen Dermatitis wurde in mehreren Studien demonstriert. Hyperplasien der Epidermis heilen unter Therapie mit Dupilumab innerhalb weniger Wochen ab.9
Biologika in der Schwangerschaft
Ein weiterer entscheidender Faktor kann eine Schwangerschaft sein. Schleich unterstrich, dass die besten Daten für den Einsatz eines Asthmabiologikums in der Schwangerschaft für Omalizumab vorliegen. Diese stammen aus einer Registerstudie mit mehr als 200 Patientinnen, die mit Daten zu schwangeren Frauen aus einer kanadischen Asthmakohorte verglichen wurden. Diese zeigen keine Hinweise auf kongenitale Auffälligkeiten bei Verwendung von Omalizumab in der Schwangerschaft.10 Zu anderen Asthmabiologika ist die Datenlage deutlich schlechter. Entsprechende Register werden daher dringend benötigt, so Schleich.
Quelle:
Sessions „Fighting the burden of asthma and respiratory symptoms“ und „Implementing new strategies and treatments in asthma and chronic obstructive pulmonary disease“; ERS 2024 am 9. September 2024, Wien
Literatur:
1 Jackson DJ et al.: Twice-yearly depemokimab in severe asthma with an eosinophilic phenotype. NEJM 2024; doi: 10.1056/NEJMoa2406673 2 Bafadhel M et al.: Acute exacerbations of chronic obstructive pulmonary disease: identification of biologic clusters and their biomarkers. Am J Respir Crit Care Med 2011; 184(6): 662-71 3 Nowak RM et al.: A randomized trial of benralizumab, an antiinterleukin 5 receptor α monoclonal antibody, after acute asthma. Am J Emerg Med 2015; 33(1): 14-20 4 Ramakrishnan et al.: Lancet Respir Med 2024; in press 5 Vatrella A et al.: Dupilumab: a novel treatment for asthma. J Asthma Allergy 2014; 7: 123-30 6 Maspero JF et al.: Dupilumab efficacy in children with type 2 asthma receiving high/medium-dose ICS (VOYAGE). J Allergy Clin Immunol Pract 2024: S2213-2198(24)00858-4 7 Bhatt SP et al.: Dupilumab for COPD with type 2 inflammation indicated by eosinophil counts. N Engl J Med 2023; 389(3): 205-14 8 Bhatt SP et al.: Dupilumab for COPD with blood eosinophil evidence of type 2 inflammation. N Engl J Med 2024; 390(24): 2274-83 9 Guttman-Yassky E et al.: Dupilumab progressively improves systemic and cutaneous abnormalities in patients with atopic dermatitis. J Allergy Clin Immunol 2019;143(1): 155-72 10 Namazy JA et al.: Pregnancy outcomes in the omalizumab pregnancy registry and a disease-matched comparator cohort. J Allergy Clin Immunol 2020;145(2): 528-36.e1
Das könnte Sie auch interessieren:
Seltene pulmonale Mykosen: Reisemitbringsel oder doch schon heimisch?
Endemische systemische Mykosen werden überwiegend durch Schimmelpilze verursacht, die im menschlichen Organismus charakteristische Hefeformen annehmen. Klima- und Landnutzungswandel ...