Schuh- und Prothesenversorgung beim diabetischen Fuß
Diabetes mellitus ist in Österreich mit ca. 800000 betroffenen Personen eine sehr weit verbreitete Krankheit. Die häufig damit einhergehende Adipositas führt zu einer erheblichen Überbelastung der Füße und die später zu erwartende Polyneuropathie mitall ihren Ausprägungen betrifft ebenfalls den Fußbereich. Damit nimmt die orthopädieschuhtechnisch zu versorgende Anzahl von Patient:innen sukzessive zu.
In diesem Beitrag wird daher der Prävention von lokalen Überbelastungen, Hautläsionen und destruktiven Fußveränderungen das Hauptaugenmerk geschenkt. Die Fußbettung, mit großflächiger Druckverteilung und Vermeidung der Scherkräfte, durch Schuheinlagen und Schuhzurichtung zur Druckspitzenreduzierung stehen an erster Stelle. Patient:innen mit diabetischer neuropathischer Osteoarthropathie (DNOAP) brauchen eine zeitgerechte orthopädieschuhtechnische Versorgung zur Abheilung bereits aufgetretener Hautläsionen. Ist es zu einer unvermeidlichen partiellen Fußamputation gekommen, so steht die prothetische Versorgung im Vordergrund. Die zur Verfügung stehende Standfläche für die Gewichtsverteilung wird kleiner, dies verlangt nach einer individuellen Versorgung, die besonders die subkutanen ossären Strukturen berücksichtigt. Unter diesen Voraussetzungen wird, im Sinne einer suffizienten Prothesenversorgung, die Kenntnis der Röntgenbilder für den/die Orthopädieschuhmacher:in essenziell. Aus Sicht der Patient:innenzahlen gewinnt das Handwerk der Orthopädieschuhmacher:innen zunehmend an Bedeutung. Die immer komplexer werdenden Versorgungen verlangen nach einer fächerübergreifenden Zusammenarbeit zwischen Mediziner:innen, Pflege und Handwerk. Die Mobilität und Selbstständigkeit der Patient:innen bleiben das Ziel.
Versorgungsmöglichkeiten durch den/die Orthopädieschuhmacher:in
Die Versorgungsmöglichkeiten durch den/die Orthopädieschuhmacher:in gliedern sich grundsätzlich in drei Bereiche und in die folgenden Schwierigkeitsstufen: leichte Versorgung (A), mittlere Versorgung (B) und schwere Versorgung (C). In jeder Versorgungstufe ist die oberste Zielsetzung, die anatomischen Defizite bestmöglich zu korrigieren. Dies stimmt auch mit den Richtlinien der Gesundheitskasse überein.
Die drei grundlegenden Bereiche der Versorgung inkl. Schwierigkeitsstufen
Einlagen
-
Maßeinlagen (A)
-
Modelleinlagen, funktionelle Korrektureinlagen (B)
-
Bettungseinlagen (C)
Orthopädische Schuhzurichtung
-
Verkürzungsausgleich, Außen-/Innenranderhöhung, Pufferabsatz, Haglundferse (A)
-
Rigidusrolle, Schmetterlingsrolle, Absatz-/Sohlenverbreiterung (B)
-
Schaftversteifung, Sohlenversteifung in Verbindung mit der dazugehörenden Rollentechnik und Absatzkorrekturen(C)
Orthopädische MaßschuheTeilseriengefertigter Maßschuh,
-
z.B. bei Diabetes, Zehenamputationen (A)
-
für hochgradigen Knick-Senk-Plattfuß, hochgradigen Spreizfuß, hochgradigen Ballen-/Hohlfuß, bei schlaffen Lähmungen, Peroneuslähmung (B)
-
bei OSG-/USG-Arthrosen, spastischen Lähmungen, Mittel- und Rückfußamputationen, Innenschuhversorgung bei Amputationen (C)
Welche Kriterien sind für eine suffiziente Versorgung ausschlaggebend?
Das Maßnehmen ist der Schlüssel zum Erfolg bei einer Versorgung. Als erster Schritt wird vom Fuß ein Abdruck genommen. Der Abdruck kann konventionell als Blautritt oder als Scan in elektronischer 2D-Form gemacht werden. Dazu ergänzend können ein Schaumabdruck, ein 3D-Scan vom/von der Orthopädieschuhmacher:in oder alternativ ein Gipsmodell vom Facharzt/von der Fachärztin angefertigt werden.
Bei der Fußanalyse werden durch Palpieren die Beweglichkeit der Gelenke (z.B. Hallux rigidus, OSG-/USG-Einschränkungen oder komplett versteift etc.) sowie der Zustand der Bänder (straffe oder lockere Bandstruktur) erhoben, es werden hierbei für die Korrektur wichtige Erkenntnisse für die Versorgung gewonnen.
Der Zustand der Haut gibt weitere Aufschlüsse. Verhornung der Haut ist ein Hinweis auf Druckstellen, bedingt durch eine Fußfehlstellung, sie kann aber auch ein Hinweis auf falsches Schuhwerk sein. Bei Diabetes ist auf die Haut besonders achtzugeben, denn kleinste Druckstellen können hier fatale Folgen haben. Deshalb ist es schon bei einer vermeintlich einfachen Versorgung, wie die Einlagenversorgung oft genannt wird, äußerst wichtig, dem Maßnehmen die notwendige Aufmerksamkeit zu schenken.
Nach der allgemeinen Anamneseerhebung werden für die Versorgungsplanung und für die richtige Auswahl der zu verwendenden Materialien die Lebenssituation und der Bedarf der Patient:innen erhoben. Entscheidend sind nicht nur das Alter und die Mobilität des Kunden oder der Kundin, sondern auch der Beruf, sportliche Aktivitäten, Hobbys und etwaige Verletzungen und Operationen. Sind nach Knie- und Hüft-OP Beinlängendifferenzen vorhanden, können diese bis 7mm mit einer Einlagenversorgung ausgeglichen werden. Darüber hinaus erfordert dies eine Schuhzurichtung oder einen orthopädischen Maßschuh. Für die Herstellung der Versorgung ist es wichtig zu wissen, welches Anmessverfahren angewendet wurde. Ob es in belastetem, teil- oder unbelastetem Zustand durchgeführt wurde, ist für den/die Orthopädieschuhmacher:in von enormer Wichtigkeit, um den gewünschten Erfolg zu erzielen.
Bei hochgradigen Fehlstellungen ist die Versorgung mit orthopädischen Maßschuhen angezeigt. Der orthopädische Maßschuh wird in folgenden Fällen verordnet, bei denen eine Versorgung mit Einlagen oder orthopädischer Schuhzurichtung nicht mehr möglich ist:
-
bei pathologischer Fußform: wie z.B. hochgradigem Knick-Senk-Fuß, Ballen-Hohlfuß, Sichelfuß
-
bei knöchernen Deformationen: wie z.B. durchgetretenem Spreizfuß, extremem Hallux valgus, Arthrosen in der Fußwurzel im USG/OSG
-
bei Lähmungen: wie z.B. Peroneuslähmung, schlaffen Lähmungen, spastischen Lähmungen
-
bei Krankheiten: wie z.B. Diabetes und damit verbundenen Folgeerkrankungen, Deformitäten wie Charcot-Fuß, Ulzera, Amputationen, Rheuma, MS
-
nach Unfällen mit Frakturen, Muskel- und/oder Nervenverletzungen.
Beinlängendifferenzen
Das Tragen von maßgefertigten orthopädischen Einlagen, die bei Bedarf mit einem Verkürzungsausgleich bis 7mm ausgestattet sind, kann die Spitzfußfehlstellung in vielen Fällen regulieren und somit die gesamte Haltung des Körpers verbessern. Grund dafür ist, dass Einlagen die natürliche Funktionsweise der Füße und somit die gesamte Körperhaltung stabilisieren. Der Spitzfuß, wenn nicht behandelt, kann nicht nur im Ballenbereich, sondern auch im Sprunggelenk zusätzliche Schmerzen verursachen.
Beinlängendifferenzen bis 2cm können mit einer Schuhzurichtung versorgt werden. Beinlängendifferenzen über 2cm werden mit orthopädischen Schuhen versorgt.
Versorgungsrichtlinien bei Diabetes mellitus nach Risikoklassen
Prävention
Der Prävention kommt eine entscheidende Bedeutung zu, um Ulzera und Amputationen zu vermeiden.
Die wichtigste präventive Maßnahme ist das regelmäßige Tragen von druckentlastenden Bettungen in geeignetem Schuhwerk. Das Erkennen und die rechtzeitige Behandlung von Fußläsionen sind entscheidend. Dazu gehört auch die Beobachtung von Fußformveränderungen im Rahmen der orthopädieschuhtechnischen Versorgung. Mechanische Faktoren spielen eine wesentliche Rolle bei der Entstehung diabetischer Fußulzera. Infolge wiederholter Einwirkung von erhöhten Drucken und Scherkräften während des Gehens kommt es zu Verletzungen. Wichtigster Auslöser von Läsionen ist ungeeignetes Schuhwerk oder das Nichttragen von geeignetem Schuhwerk!
Es stellt sich somit die Frage: Ab wann ist eine orthopädieschuhtechnische Versorgung indiziert? In Anlehnung an die Praxisempfehlung der Deutschen Diabetischen Gesellschaft (Morbach S et al.: Diabetologie 2018; 13 (Suppl 2): S244–S252) ist eine fußgerechte Konfektionsschuhversorgung bereits bei der Risikogruppe 0 (ohne PAVK oder Polyneuropathie [PNP]) zu empfehlen. Dies betrifft besonders Patient:innen, die seit vielen Jahren an einem Diabetes mellitus leiden. Da mit zunehmender Dauer der Erkrankung die Wahrscheinlichkeit von Fußläsionen zunimmt, sollte die Versorgung mit bettenden Schuheinlagen frühzeitig begonnen werden. Die Indikation für einen Einbau der Einlagen in die Schuhe wird auch dahingehend gesehen, dass im Zuge des Einbaus auch die Eignung und Passform der Schuhe fachgerecht kontrolliert werden.
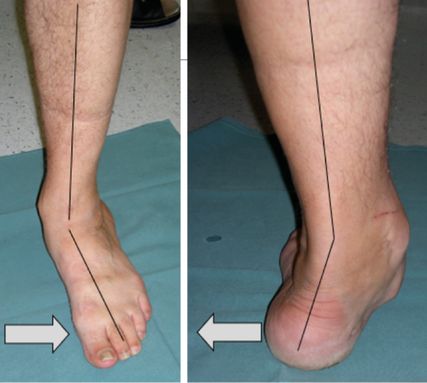
Bei der Risikogruppe I mit auftretenden Fußdeformitäten ist trotz noch fehlender PNP eine orthopädieschuhtechnische Versorgung (bettende Schuheinlagen mit Schuheinbau) aufgrund einer orthopädischen Indikation vorgesehen. Das Augenmerk ist dabei besonders auf die Formveränderung zu richten und eine Kontrolle in 3- bis 6-monatigen Abständen ist zu empfehlen (Abb. 1).
In der Risikogruppe II bei bereits bestehendem Sensibilitätsverlust wegen PNP oder PAVK ist ein Diabetesschutzschuh mit herausnehmbarer Weichpolstersohle, ggf. mit orthopädischer Schuhzurichtung, zu versorgen. Das therapeutische Ziel ist weiterhin die Prävention von Ulzerationen unter Aufrechterhaltung der Mobilität (Abb. 2).
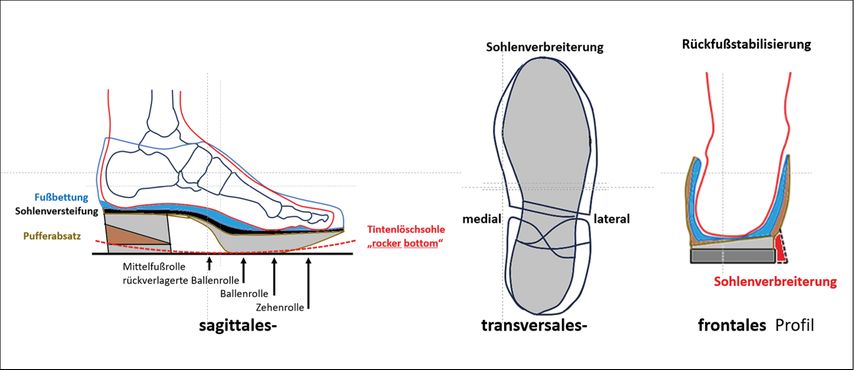
Abb. 2: Orthopädieschuhtechnische Möglichkeiten zur lokalen Druckentlastung (sagittales, transversales und frontales Profil)
Zur Risikogruppe III gehören Patient:innen mit Z.n. Ulkus. Damit ergibt sich ein erhöhtes Rezidivrisiko, sodass ein Diabetesschutzschuh i. d. R. mit diabetesadaptierter Fußbettung, ggf. mit orthopädischer Schuhzurichtung, indiziert ist (Abb. 3).
Abb. 3: Diabetesadaptierte Fußbettung. Laterale Ansicht: Bettung und Sohlengeometrie mit Rollentechnik. Dorsale Ansicht: Lotaufbau. Mediale Ansicht: Ulkusentlastung durch mediale Abstützung
Die gesamte Palette der Schuhzurichtungen wie Sohlenversteifung, Rollentechnik (in Abhängigkeit von der zu entlastenden Region), Pufferabsatz, Sohlenverbreiterung etc. soll zum Schutz und zur Stabilisierung des Fußes Anwendung finden. Zusätzlich zum sagittalen Profil ist auch der transversale Sohlenaufbau zu berücksichtigen. Die Möglichkeiten der Sohlenverbreiterung, medial wie lateral, stehen zur Verfügung. Aus der Sicht der Frontalebene muss die Sohlengeometrie der Gesamtbeinachse folgen (Supinations- oder Pronationsfehlstellung, Genu varum oder valgum etc.).
Versorgungsmöglichkeiten des diabetischen Fußsyndroms
In der Risikogruppe IV mit zunehmender Polyneuropathie und Fußfehlform kann nicht mehr mit konfektionierten Schuhen versorgt werden. Orthopädische Maßschuhe nach den bereits genannten Aufbauprinzipien sind indiziert. Aus der Sicht noch nicht aufgetretener Ulzerationen handelt es sich um eine präventive Maßnahme.
Die Risikogruppe V umfasst die DNOAP, den Charcot-Fuß (Levin III: Fußdeformitäten wie Plattfuß, Tintenlöscherfuß infolge von Frakturen und Gelenksentzündungen). Knöchelübergreifende Maßschuhe, Innenschuhe oder Orthesen sind in Abhängigkeit von der individuellen Situation indiziert (Abb. 4).
Bei der Risikogruppe VI ist es bereits zu Teilamputationen des Fußes gekommen und es werden eine entsprechende Prothese oder orthopädische Maßschuhe mit Volumenausgleich notwendig.
Akute Läsionen und floride DNOAP bilden die Risikogruppe VII, sie benötigen eine temporäre orthopädietechnische Versorgung, die eine Begleitbehandlung zu den meist chirurgischen Maßnahmen bedeutet (Entlastungsschuhe, Verbandsschuhe, Interimsschuhe, Orthesen etc).
Sind bereits Hautläsionen aufgetreten, so steht die Abheilung des Ulkus im Vordergrund. Dazu sind eine lokale Druckentlastung und Verminderung der Scherkräfte notwendig. Gleichzeitig müssen die des-truktiven Veränderungen einer Neuroosteoarthropathie in ihrem stadienhaften Verlauf nach Levin gelenkt und stabilisiert werden.
Verlaufsstadien nach Levin:
I. Akutes Stadium mit gerötetem, geschwollenem und überwärmtem Fuß (aktiver Charcot-Fuß): Die dreidimensionale Fußbettung, auch bei noch nicht veränderter knöcherner Form, ist entscheidend.
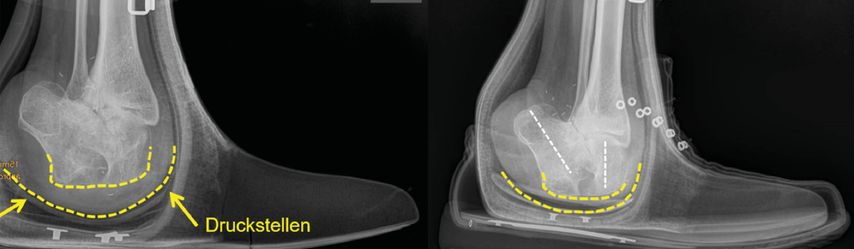
II. Stadium der Knochen- und Gelenksveränderungen (Frakturen): In der Phase der Formveränderungen ist in kurzen Abständen die Fußbettung zu adaptieren. Eine gezielte Adaptierung ist nur bei Kenntnis der knöchernen Strukturen möglich, d.h. den Orthopädieschuhmacher:innen sollte das Röntgen zur Strukturbeurteilung (nicht Diagnostik) zur Verfügung gestellt werden. Damit ist eine Stabilisierung der lokal betroffenen Strukturen (Klassifikation nach Sanders) gewährleistet. In dieser Phase ist eine Schuhversorgung zu wählen, die rasch an die Formveränderung adaptiert werden kann. In dieser Phase ist auch eine zunehmende Stellungsänderung des Fußes im Verhältnis zur Gangrichtung zu erwarten, die beim Schuhaufbau und bei der Sohlengeometrie zu berücksichtigen ist.
III. Stadium der Fußdeformität – vom Plattfuß bis zum Wiegenfuß etc.: In dieser „stabilen“ Phase mit pathologischer Fußform ist eine definitive orthopädische Schuhversorgung nach den bekannten Kriterien angezeigt (Abb. 4).
IV. Stadium mit plantarer Fußläsion: Es kommen die Kriterien der diabetesadaptierten Fußbettung zur Anwendung.
Die diabetesadaptierte Fußbettung beinhaltet folgende sechs Merkmale (Abb. 3):
-
Fertigung über ein individuelles Fußpositiv
-
Herstellung im Sandwichverfahren: Verwendung geringer Shorehärten zur Dämpfung im proximalen Bereich. Nach peripher verlaufend ist festeres Material zur Formgebung und Standsicherheit zu verwenden.
-
Aufbau mit einer Materialstärke von annähernd 16mm im belasteten Bereich (in Abhängigkeit von Körpergewicht und Aktivität)
-
Fertigung im Vakuumverfahren zur Sicherung der Schichtverbindungen
-
Nachkontrolle mit klinischer Untersuchung und Fußdruckmessung
-
Die Bettungsoberfläche muss abwasch- und desinfizierbar sein.
Versorgungen nach Amputationen im Fußbereich
Wurde eine Amputation notwendig, so bleiben die Grundprinzipien der Druckentlastung weiterhin aufrecht. Die zur Verfügung stehende Fläche für die Gewichtsübernahme wird aber in Abhängigkeit von der Amputationshöhe immer geringer. Umso bedeutender wird es, die Scherkräfte durch exakte Anpassung zu minimieren. Nicht zu vernachlässigen ist das zwangsläufig auftretende muskuläre Ungleichgewicht nach partieller Fußamputation. Wieder sind alle drei Raumebenen im Prothesen- oder Schuhaufbau zu berücksichtigen.
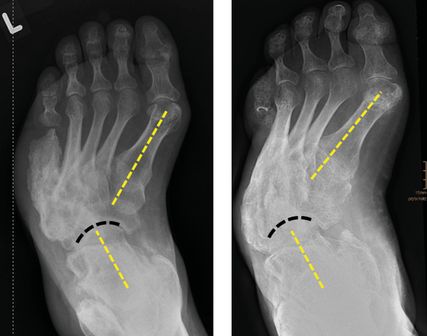
Der Verlust von Zehen führt zu einer lokalen plantaren Überbelastung im Bereich der Caput metatarsalia. Die verbliebenen Zehen sind meist von einer zunehmenden Fehlstellung gekennzeichnet. Diese zu erwartenden Veränderungen sind bei der Gestaltung des Zehenraumes zu berücksichtigen. Der benötigte Freiraum wird von Konfektionsschuhen selten zur Verfügung gestellt. Ist der erste Strahl betroffen, so entsteht durch den Verlust des Ansatzes des M. peroneus longus eine supinatorische Komponente mit Überbelastung des lateralen Fußrandes. Ab der Lisfranc-Amputation ist mit einer zunehmenden Spitzfußeinstellung durch das Überwiegen der Wadenmuskulatur zu rechnen. Diese Veränderung ist im Schuhaufbau bereits zu berücksichtigen. In der Transversalebene kommt es mit dem Verlust des M. peroneus brevis zu einer Adduktion des Os naviculare. Adduktion und Spitzfußstellung führen zum Rückfußvarus. Damit ist eine „Klumpfußstellung“ des Rückfußes erreicht. Auf diese unvermeidliche Stellungsänderung ist orthopädieschuhtechnisch zu reagieren, damit lokale Überbelastungen nicht in einem Ulkusrezidiv münden. An dieser Stelle kann ein Röntgen wichtige Informationen für die Versorgung liefern. Diese vereinfachte Darstellung sollte den Blick auf die zu erwartenden Veränderungen nach einer Teilamputation des Fußes richten. Dazu gehört auch die Berücksichtigung von auftretenden Ossifikationen, meist des Periostes. Wird hingegen eine Unterschenkelamputation notwendig, so hat deren Versorgung durch die Orthopädietechniker:innen zu erfolgen. In den Abbildungen 5 und 6 wird versucht, das genannte Szenario zu verdeutlichen.
Abb. 5:Darstellung der zunehmenden „Spitzfußstellung“ (Fersenhochstand) und Adaptierung der plantaren Schaftform an die knöchernen Strukturen und nicht entsprechend den Weichteilen
Schlussfolgerung
Abb. 6: Zunehmende Adduktionsfehlstellung (Transversalebene) nach Verlust des M. peroneus brevis
Die zunehmende Anzahl von Pa-tient:innen mit Diabetes mellitus und den damit verbundenen „Fußproblemen“ lässt den Bedarf an Orthopädieschuhmacher:innen ebenfalls steigen. Eine suffiziente Patient:innenversorgung erfordert eine interdisziplinäre Zusammenarbeit zwischen den beteiligten Berufsgruppen wie Ärzt:innen, Pflege und Orthopädieschuhmacher:innen. Diese Zusammenarbeit beinhaltet auch den Wissenstransfer und damit ist es unumgänglich, dass die vorhandene Bildgebung (Röntgen etc.) auch für die Schuhversorgung zur Verfügung gestellt wird. Diese Strukturbeurteilung ist auch Teil der handwerklichen Ausbildung, da die Scantechnologie eine Zusammenführung von medizinischer Bildgebung und handwerklicher Planung ermöglicht. Die Entwicklungen auf dem Gebiet der additiven Fertigung (3D-Druck) stehen noch am Beginn, sind aber unaufhaltsam. Die Maßfertigung wird zur neuen Massenfertigung bei Patient:innen mit Diabetes mellitus. Das Handwerk der Orthopädieschuhmach-er:innen ist dafür gerüstet.
Das könnte Sie auch interessieren:
Mehr kardiovaskuläre Ereignisse und Malignome?
Mit Tofacitinib, einem Strukturanalogon von ATP, wurde 2013 erstmals ein Januskinase-Inhibitor (JAKi) in der Schweiz zugelassen. Die Vertreter dieser Medikamentenklasse haben sich gut ...
Seltene Kleingefässvaskulitiden im Fokus
Bei Vaskulitiden der kleinen Gefässe liegt eine nekrotisierende Entzündung der Gefässwand von kleinen intraparenchymatösen Arterien, Arteriolen, Kapillaren und Venolen vor. Was gilt es ...
Elektive Hüft-TEP bei Adipositas Grad III
Übergewichtige Patient:innen leiden früher als normalgewichtige Personen an einer Hüft- oder Kniearthrose. Allerdings sieht die aktuelle S3-Leitlinie zur Behandlung der Coxarthrose in ...