Der Kastenfixateur zur rekonstruktiven Chirurgie beim Charcot-Fuß
Autor:
Dr. Armin Koller
Abteilung für Technische Orthopädie Mathias-Stiftung Rheine, Deutschland
E-Mail: a.koller@mathias-stiftung.de
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Ein Charcot-Fuß ist kein Rätsel. Im Prinzip handelt es sich um eine Fraktur, die jedoch durch die verzögerte Knochenheilung als Folge neuropathischer Veränderungen des Knochenstoffwechsels und der anhaltenden mechanischen Belastung bei Patienten, die gelegentlich schmerzfrei auf ihren gebrochenen Füßen gehen, verschlimmert wird. Wir können die Neuropathie nicht ausschalten, aber wir können definitiv alle notwendigen Maßnahmen ergreifen, um schädliche Kräfte von der Frakturstelle fernzuhalten, bis die Fusion erfolgt ist. Ein wirksames Hilfsmittel dafür ist der Kastenfixateur.
Was ist ein Charcot-Fuß?
Die von der American Diabetes Association (Consensus on the Diabetic Foot, Diabetes Care 2011) vorgeschlagene Terminologie lautet Charcot-Neuroosteoarthropathie (CNO). Dieses Konzept kann nur den Rahmen für ein breites Spektrum unterschiedlicher Erscheinungsformen bieten, da die CNO eher ein Syndrom als eine klar definierte nosologische Einheit ist.
Klassifizierungssysteme beziehen sich auf die Verlaufsstadien (z.B. Eichenholtz) oder auf betroffene Gelenklinien (z.B. Sanders). Weitere Merkmale sind Ulzerationen, Weichteilinfektionen und Osteomyelitis. Ein Charcot-Fuß kann aktiv oder inaktiv sein. Das aktive Stadium kann akut mit ausgeprägter Schwellung, Überwärmung und Rötung oder weniger akut mit nur geringem Anstieg der Hauttemperatur und leichter bis mittlerer Weichteilschwellung sein. Diese aktive Phase kann lange andauern, sodass chronisch aktiv der richtige Ausdruck wäre. Nach der Literatur ist das inaktive Stadium durch einen Temperaturunterschied von maximal 2° im Vergleich zum kontralateralen Fuß gekennzeichnet. Ein inaktiver (chronischer) Charcot-Fuß mit verbleibender Gelenkinkongruenz kann jedoch lebenslang ein gewisses Ausmaß an Schwellungen und Temperaturunterschieden bei mechanischer Belastung aufweisen, die durchaus 2° überschreiten können und typischerweise nach Bettruhe weniger ausgeprägt sind.
Das Skelett kann nach einem adäquaten Trauma atrophisch (Sanders-Typ 1) oder pseudarthrotisch (Mittelfußfrakturen) sein. Insuffizienzfrakturen betreffen häufig den Kalkaneus (Sanders-Typ 5) oder die Metatarsalmetaphyse (Sanders-Typ 2); Kompressionsfrakturen des Talus (Sanders-Typ 3, 4) ähneln einer avaskulären Nekrose im Spätstadium. Darüber hinaus können ein Luxationstyp (vor allem Sanders-Typ 2 und 3), ein klassischer Frakturtyp („Bag of Bones“) und eine Vielzahl von Mischtypen beobachtet werden.
Empfehlungen für die chirurgische Therapie können sich bisher nicht auf eine der vorhandenen Klassifizierungen stützen. Aus chirurgischer Sicht ist jedoch keiner der oben genannten Aspekte unerlässlich, um zu entscheiden, ob eine Operation medizinisch indiziert ist und wie sie durchgeführt werden sollte. In diesem Zusammenhang ist die septische Chirurgie eine andere Geschichte mit eigenen Regeln und wird daher bei diesen Überlegungen zur Charcot-Fußchirurgie nicht berücksichtigt.
Eine weitere Differenzierung ist im Hinblick auf Neuropathie und Trauma erforderlich. Der diabetische Patient ohne Neuropathie, der eine adäquate Fraktur erleidet, kann wie jeder andere Traumafall behandelt werden. Der diabetische neuropathische Patient mit einer adäquaten Fraktur des Fußskeletts wird nach den Grundsätzen der Unfallchirurgie rekonstruiert, jedoch mit einem Rehabilitationsprotokoll, das die Notwendigkeit einer längeren Entlastung und einer geschützten Gewichtsbelastung berücksichtigt, wie sie bei Charcot-Füßen nach der Operation erforderlich ist. Der diabetische Patient mit einer neuroarthropathischen Fraktur (CNO) benötigt zusätzlich spezielle Operationstechniken mit stabilen Implantaten und einer starren internen oder externen Fixierung.
Wann ist die Charcot-Fußchirurgie indiziert?
In der neueren Literatur sind verschiedene Indikationen für die Charcot-Fußchirurgie ausgearbeitet und veröffentlicht worden. Anhaltende oder wiederkehrende Geschwüre, die Unfähigkeit, Schuhe oder Orthesen zu tragen, und Schmerzen sind oft der Grund für einen chirurgischen Eingriff. Es handelt sich dabei um mechanisch begründbare Probleme, die alle auf Deformität, Instabilität oder eine Kombination aus beidem zurückzuführen sind.
Bei einer Einstufung als mechanisches Problem können Aspekte des Stoffwechsels oder MRT-Signale außer Acht gelassen werden. Ort und Schwere der Deformität und Instabilität sind die einzigen klinischen Befunde, die von Interesse sind. Vor diesem Hintergrund muss der Chirurg feststellen, ob Rückfuß- oder Fußwurzelknochen betroffen sind, ob die Deformität rigide oder instabil ist und ob die koronale, sagittale oder transversale Ebene der Deformität dominieren. Ein Befall des Rückfußes, eine instabile Deformität oder die Beteiligung der koronaren Ebene legen häufig eine chirurgische Therapie nahe. Eine fortschreitende Deformität trotz adäquater konservativer Behandlungsbemühungen ist ebenfalls ein Indiz für eine chirurgische Therapie. Nicht zuletzt sprechen pathologische Luxationen nicht gut auf eine geschlossene Reposition und einen Gips an, wenn diese überhaupt möglich sind. Dieser Zustand, der nicht mit dem Eichenholtz-Klassifizierungssystem übereinstimmt, geht im Allgemeinen mit einer guten Knochenqualität einher, sodass jede bewährte Fixierungsmethode verwendet werden kann. Unter diesen mechanischen Aspekten betrachtet der Chirurg den Charcot-Fuß wiederum als Fußdeformität oder als Fraktur. Viel mehr ist nicht nötig.
Was ist das Besondere an einem Charcot-Fuß?
CNO ist in erster Linie eine Erkrankung des Knochens, aber die zugrunde liegende Neuropathie betrifft auch Bänder, Gelenkkapseln, Sehnen und Muskeln. Die Weichteile um die Gelenke bieten oft nicht die gewünschten stabilisierenden Eigenschaften. Ein motorisches Ungleichgewicht, das aus einer Muskelschwäche oder – im Gegenteil – aus einem erhöhten Tonus resultiert, setzt den Charcot-Fuß (zusätzlichen) Verformungskräften aus. Die Neuropathie hat einen enormen negativen Einfluss auf die Heilung von Knochenbrüchen. Veränderungen im Knochenstoffwechsel führen zu einer längeren Heilungsdauer. Mechanische Belastungen verschlimmern das Problem und eine fortgesetzte Belastung kann zu einem Teufelskreis mit Knochenabbau führen. Daher ist eine stabile Fixierung von besonderer Bedeutung.
Was ist das Besondere am Charcot-Patienten?
Die Neuropathie hat auch Auswirkungen auf das Verhalten des Patienten. Der Verlust des schützenden Gefühls („loss of protective sensation“, LOPS) oder genauer gesagt der Verlust eines adäquaten Schmerzempfindens kann zu einer frühen Belastung einer noch nicht konsolidierten Osteosynthese führen. Füße und Unterschenkel werden nicht mehr als Teil des Körperbildes wahrgenommen. Dieser Befund könnte als ein umgekehrtes Phantomgliedmaßenphänomen betrachtet werden. Es ist verständlich, dass der Patient einem Teil seines Körpers, den er nicht mehr wahrnimmt, wenig Aufmerksamkeit schenkt. Die vereinfachende Betrachtung dieses Phänomens als „neglect-like syndrome“ hilft also, das Verhalten der Patienten zu verstehen. Das diabetische Fußsyndrom ist eindeutig eine somatische Erkrankung, wobei psychische Aspekte für die Verschlimmerung eines Ausgangsproblems mitverantwortlich sind. Nach diesen Überlegungen ist die sogenannte Non-Compliance nicht nur ein Befund bei Charcot-Patienten, sondern auch bei Charcot-Chirurgen, die sich ausschließlich auf technische Aspekte der CNO konzentrieren.
Anders als ein Frakturpatient kann ein Charcot-Fuß nicht geheilt werden. Die Wahrscheinlichkeit eines Rückfalls ist hoch, sodass das Behandlungsziel darin besteht, so lange wie möglich eine Remission zu erreichen. Der Charcot-Fußpatient braucht lebenslange Überwachung und spezialisierte Pflege. Die Chirurgie kann nur einen Teil der Problemlösung ausmachen.
Die Qualität des Knochens unterscheidet sich in Abhängigkeit vom Stadium und der Ätiologie der Erkrankung. Da es sich bei der CNO um ein lokales Problem handelt (es können mehrere Lokalisationen vorhanden sein), hat der nicht betroffene Knochen erwartungsgemäß eine Qualität, die dem Gesundheitszustand des Patienten entspricht. Beim Dislokationstyp der CNO gibt es praktisch keine Beeinträchtigung der Knochenfestigkeit, auch nicht direkt neben dem betroffenen Gelenk. Nach der Koaleszenzphase (Eichenholtz 3) ist der CNO-Knochen nicht selten sklerotisch und härter als zuvor. Aber nicht nur die mechanische Stabilität spielt eine Rolle, auch die Vitalität des Knochens kann durch eine verminderte Vaskularität und ein damit einhergehendes erhöhtes Pseudarthroserisiko nach der Fusion beeinträchtigt sein.
In den aktiven Stadien der CNO (Eichenholtz-Stadium 1, weniger auch 2) ist der Knochen in der Regel weich oder brüchig und bietet nicht immer eine sichere Befestigungsmöglichkeit für Implantate. Es ist jedoch ein Mythos, dass Charcot-Füße immer eine schlechte Knochenqualität haben.
Warum wird bei der Charcot-Fußchirurgie ein Fixateur verwendet?
Mögliche Probleme mit fortschreitender Deformität und Knochenresorption haben zur Entwicklung sogenannter „Superconstruct“-Techniken mit einer erweiterten Fusionszone geführt, die auch nicht betroffene Gelenke umfasst. Im Falle einer internen Fixierung wird die Verwendung der stärksten „Hardware“ empfohlen, die vom Weichteilmantel toleriert wird.
Ein starrer und stabiler Fixateur kann nun als „Superconstruct“ betrachtet werden, und zwar als ein besonders wirksames, da die Fixierung auf soliden, von den betroffenen Gelenken entfernten Knochen beruht. Die dreidimensionale Fixierung von Fuß und Unterschenkel bietet optimale Steifigkeit sowie Schutz der Wunde und des Weichteilgewebes vor Druck und Scherkräften. Die Schnitte können kleiner gehalten werden, da keine sperrigen Implantate unter die Weichteilhülle eingebracht werden müssen. Diese Implantate reizen nicht nur das umliegende Gewebe, sondern stellen auch ein ständiges Infektionsrisiko dar. In der Regel wird die interne Fixierung nach der knöchernen Fusion nicht entfernt. Dies setzt den Charcot-Patienten zusätzlichen Problemen aus, wenn es zu einem Rückfall einer aktiven neuroarthropathischen Episode mit Skelettdeformität oder Instabilität kommt. Der Chirurg muss zunächst Platten, Schrauben, Bolzen oder Nägel entfernen, bevor er das de novo betroffene Charcot-Gelenk behandeln kann. Da dieses Szenario nicht unüblich ist, kann die externe Fixierung eine Alternative darstellen, die nicht nur bei Infektionen oder Osteomyelitis in Betracht gezogen werden sollte.
Welcher Fixateurtyp sollte bei der Charcot-Fußchirurgie verwendet werden?
Die meisten Chirurgen assoziieren die externe Fixierung mit der Verwendung eines Ilizarov-Rahmens bzw. Ringfixateurs. Ringrahmen für den statischen Aufbau oder für die dynamische Deformitätskorrektur durch ein computergestütztes Hexapodsystem sind jedoch nicht die einzigen nützlichen Hilfsmittel für die Charcot-Fußchirurgie. Ein weiteres Instrument für die externe Fixationschirurgie sind modulare Stab-Pin-Fixateure. Vielerorts werden sie auch zur vorübergehenden Fixierung bei Traumata eingesetzt (z.B. „delta frame“). Aufgrund des Baukastensystems gibt es unzählige Varianten, den Fixateur externe zusammenzusetzen. Die Art des Aufbaus hängt von Anforderungen wie Stabilität, Elastizität, Gelenken, Zugang zu Wunden, Weichteilschutz, Ad-hoc- oder gradueller Deformitätenkorrektur ab.
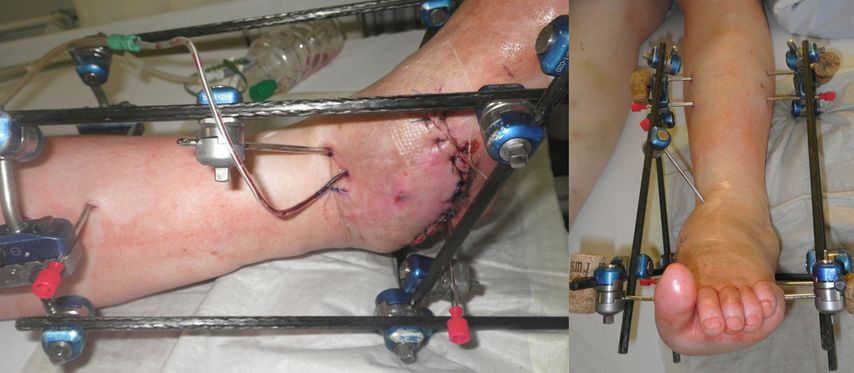
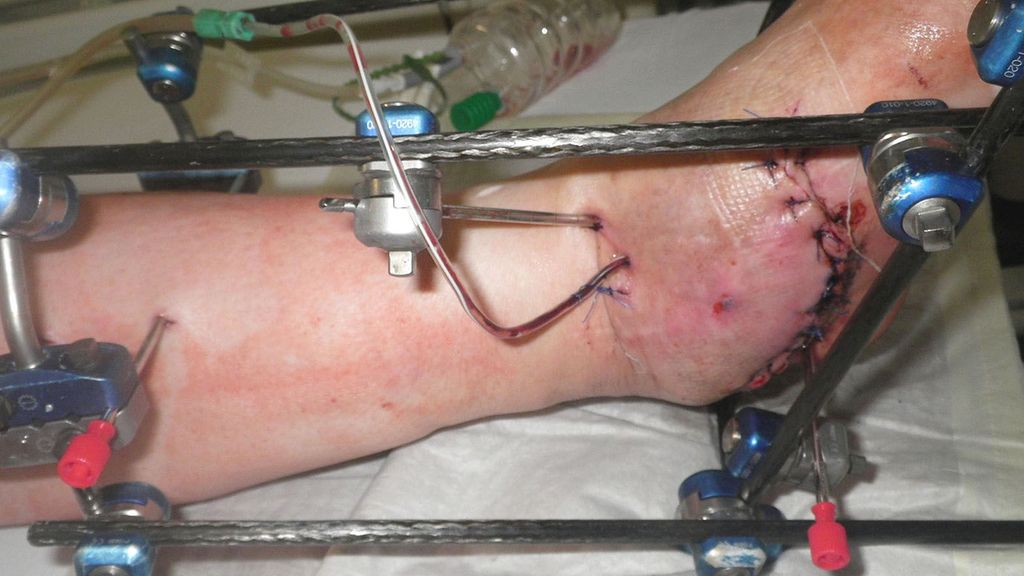
Die Bezeichnung Kastenfixateur wurde von René Baumgartner, Leiter der Technischen Orthopädie, Universitätsklinikum Münster, Deutschland, geprägt. Diese Technik wurde bereits in den 1980er-Jahren bei der Behandlung von Charcot-Füßen eingesetzt. Das Grundprinzip hat sich seither nicht dramatisch verändert, aber durch die technische Verbesserung der Rahmen wurden Verfeinerungen vorgenommen.
Die Standardbefestigungen des Kastenfixateurs können für die überwiegende Mehrheit der Fälle verwendet werden. Zwei selbstbohrende, parallele „full pins“ mit einem zentralen Gewinde werden in die proximale Tibia von medial nach lateral in der Frontalebene und parallel zum Boden eingesetzt. Dies ist eine sichere Zone, da das Gefäß-Nerven-Bündel weiter dorsal verläuft. Der Abstand zwischen den Pins wird durch die Klammer (Multi-Pin-Halter) bestimmt, die an beiden Seiten angebracht ist. Die Länge der Stifte beträgt in der Regel 250mm, bei sehr adipösen Patienten 300mm. Zwei kurze Verlängerungen an jeder Klemme in ventraler und dorsaler Richtung sind mit 4 (Karbon-)Stäben verbunden, die in Längsrichtung der Extremität ausgerichtet sind. Die Länge der dorsalen Stäbe beträgt in der Regel 300 oder 350mm, die der ventralen Stäbe 350 oder 400mm.
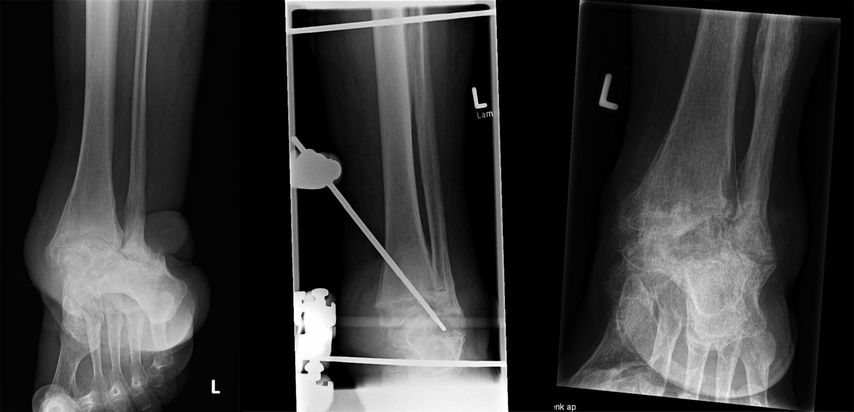
Eine stabile Fixierung des Fußes wird durch zwei weitere „full pins“ erreicht, von denen einer durch den Tuber calcanei und der zweite durch die distalen Mittelfußknochen (retrokapital) geführt wird, wo diese Knochen normalerweise in einer Ebene liegen. Während das Einsetzen des Fersenbein-Pins sicher und einfach ist, kann das Bohren des Mittelfuß-Pins durch alle 5 Knochen technisch anspruchsvoll sein. Im Gegenzug sorgen mehrere Corticales für eine ausgezeichnete Stabilität, sodass die Fixierung des ersten Strahls zusammen mit zwei kleinen Mittelfußknochen eine zufriedenstellende Fixierung bietet; ein oder zwei zusätzliche Knochen verbessern die Steifigkeit. Zwei Stangen, in der Regel 300mm lang, sind an den beiden Fußstiften befestigt. Ein Verbindungssteg unterhalb der Ferse ergibt zusammen mit den Stegen an beiden Seiten des Fußes die Form eines „U“. Die Verbindung der 4Tibiastäbe mit dem Pedal-U-Rahmen führt schließlich zu einer Box-Konfiguration, die in allen geometrischen Ebenen den gleichen Widerstand gegen Verformung bietet.
Durch die Verwendung desselben Satzes von Stiften, Stäben und Klammern bietet das Box-Frame-Design Anpassungsmöglichkeiten für die Rekonstruktion des Mittelfußes oder des Knöchels. Bei einem Charcot-Sprunggelenk ist der Fuß zunächst in seinem U-förmigen Rahmen fixiert. Gegenläufige Bewegungen der Stäbe auf beiden Seiten des Fußes ermöglichen die Supination oder Pronation des Vorfußes im Verhältnis zum Rückfuß. Danach wird der Fuß in die korrigierte Position manövriert. Außerdem kann eine Kompression erreicht werden, indem der Fuß-U-Rahmen proximal an den 4 Tibiastäben entlang nach proximal geschoben wird, bis eine (leichte) Biegung der Pedalstifte nach oben festgestellt wird. Die Kompression darf nicht übertrieben werden, um eine reversible, elastische Verformung der Pins, nicht aber eine irreversible plastische Verformung zu erreichen. Federstahl mit einer hohen Elastizitätsgrenze ist daher das optimale Pinmaterial.
Wenn das Lisfranc- oder das Chopart-Gelenk betroffen sind, sollte der Chirurg zunächst den Rückfuß stabilisieren und dann den Vorfuß ausrichten. Bei intaktem Sprunggelenk und Subtalargelenk wird der kalkaneare Pin an den beiden dorsalen Tibiastäben befestigt. Die Equinusdeformität im Sprunggelenk, die häufig mit der Charcot-Krankheit des Mittelfußes einhergeht, kann nun korrigiert werden, indem der Kalkaneus-Pin nach distal gezogen wird, mit oder ohne Verlängerung der Achillessehne, was zu einer Dorsalextension im Sprunggelenk führt. Auch hier gilt es, eine plastische Verformung des Stifts zu vermeiden. Der nächste Schritt ist das Bohren des Mittelfuß-Pins, der an den beiden ventralen Tibiastäben befestigt wird. Die beiden parallel zum Fuß verlaufenden Stäbe werden an den Tibiastäben befestigt. Schließlich wird der Stab unterhalb der Ferse mit den Fußstäben verbunden, sodass wieder die Form eines „U“ entsteht. Eine Kompression ist entlang der Fußschienen möglich, zusätzliche Apex-Pins mit distalem Gewinde, die die Fusionszone kreuzen, sind hilfreich, um die Kompressionskräfte zu bündeln, analog zum sogenannten Beaming-Konzept, und um eine Fragmenttranslation zu vermeiden.
Was sind die Vor- und Nachteile eines Kastenrahmens?
Im Vergleich zu einem Ringfixateur ist der Kastenrahmen nicht für das Gehen mit voller Gewichtsbelastung ausgelegt. Ein gewisses Maß an axialer Belastung ist tolerierbar, jedoch führen überschwellige Stöße zu einer plastischen Verformung der Transfixationsstifte. Eine Verschiebung des Kastenrahmens nach proximal muss jedoch nicht zwangsläufig zu einer Dislokation der Fragmente führen.
Ein weiterer Nachteil ist der große Abstand zwischen der Fixierung in der proximalen Tibia und dem Fuß. Wenn das Sprunggelenk oder das subtalare Gelenk rekonstruiert werden muss, kann es schwierig sein, die Translationsbewegung an der Fragmentstelle zu eliminieren. Da die Scherkräfte, die mit der Fragmenttranslation einhergehen, der Frakturheilung abträglich sind, sind zusätzliche Fixierungselemente erforderlich, um eine angemessene Stabilität zu erreichen. Zu diesem Zweck können am Rahmen befestigte Apex-Pins (mit distalem Gewinde) mit oder ohne Verbindung zum Rahmen verwendet werden.
Auf der anderen Seite hat der Kastenrahmen mehrere Vorteile. Der wichtigste ist seine Vielseitigkeit. Die gleiche Grundkonstruktion kann sowohl für die Rekonstruktion des Mittelfußes als auch für die des Rückfußes verwendet werden. Was die Lagerung betrifft, so ist für alle Arten von Operationen nur ein Satz von Klemmen, Stiften und Stäben erforderlich.
Die beiden parallelen Stifte an der proximalen Tibia werden innerhalb einer sicheren Zone eingebracht. So wird das Risiko, das neurovaskuläre Bündel mit der Arteria tibialis anterior zu verletzen, minimiert. Die beiden Pins sind ideal in der Nähe der dorsalen Tibiakortikalis platziert. Auf diese Weise wird eine feste Fixierung erreicht, und das Einbringen in der Frontalebene führt nicht zu einer Spannungserhöhung mit dem daraus resultierenden Risiko einer tibialen Ermüdungsfraktur, wie dies bei Schanz’schen Schrauben, die in der Sagittalebene in den ventralen Kortex eingebracht werden, der Fall ist.
Die beiden Stifte mit Zentralgewinde im Kalkaneus und in den distalen Mittelfußknochen liegen ebenfalls mehr oder weniger in einer Ebene (Transversalebene des Fußes). Je nach Ausrichtung der beiden fußparallelen Stäbe können die Pronation und Supination des Vorfußes im Verhältnis zum Rückfuß exakt gesteuert werden.
Im Vergleich zu einem Ilizarov-Rahmen (zirkulärer Rahmen) hat der Kastenrahmen breite Öffnungen, die einen einfachen Zugang zu Wunden oder Ulzerationen ermöglichen. Die Kombination mit einer Unterdruck-Wundtherapie (NPWT) ist daher recht einfach zu handhaben. Im Falle eines Ödems kann ein Kompressionsverband angelegt werden, der auch zur Stabilisierung der Weichteile der Wade hilfreich ist. Die geringere mechanische Reizung an den Einstichstellen der Pins senkt das Risiko einer Infektion des Pin-Trakts.
Was kommt nach dem Kastenfixateur?
In der Regel wird der Kastenfixateur 8Wochen lang belassen. Angesichts der durch die Neuropathie verzögerten Knochenheilung wäre eine Fixationsdauer von 12Wochen wünschenswert, doch nach 2Monaten steigt die Rate an Komplikationen wie Infektionen oft stark an. In ausgewählten Fällen, z.B. wenn eine tibiokalkaneare Fusion durchgeführt wurde und das Knöchelgelenk eine Stabilisierung in der Frontalebene bietet, kann der Rahmen bereits nach 6Wochen entfernt werden – allerdings nur, wenn eine gut kontrollierte axiale Belastung durch eine individuell angefertigte Knöchel-Fuß-Orthese (AFO) gewährleistet ist.
Die Nachbehandlung ist der Schlüssel zum Erfolg bei Operationen zur externen Fixierung von Charcot-Füßen! Unmittelbar nach der Entfernung des Rahmens wird ein nicht abnehmbarer „total contact cast“ (TCC) angelegt. Auf den TCC folgt eine maßgefertigte AFO. Bei schwankenden Volumenverhältnissen, z.B. aufgrund von Dialyse oder Herzinsuffizienz, wird eine zweischalige Orthese („Charcot restraint orthotic walker“, CROW) bevorzugt, da sie eine Anpassungsfähigkeit an Veränderungen des Wadenumfangs bietet. Bei konstantem Volumen bietet eine Rahmenorthese ein besseres Verhältnis von Steifigkeit zu Gewicht und kann vom Patienten leichter an- und ausgezogen werden.
Die Dauer der orthopädischen Behandlung nach einer Operation zur äußeren Fixierung hängt auch von der Lokalisierung des neuroarthropathischen Prozesses ab. Bei Vorfuß- und Mittelfußbeteiligung ist in der Regel eine geschützte Gewichtsbelastung mit einer AFO für 4–6Monate erforderlich, bei Knöchelbeteiligung für 6–12 Monate.
Jede Art von AFO muss eine starre dreidimensionale Fixierung des Fußes gewährleisten und die Fusionsstelle vor schädlichen Biege- und Drehkräften schützen, während Druckkräfte willkommen sind. Grundsätzlich könnte diese Aufgabe auch von einem wesentlich billigeren TCC erfüllt werden, allerdings mit den Nachteilen einer geringeren Haltbarkeit, eines geringeren Komforts, einer weniger genauen Passform und einer schlechteren Gehfähigkeit.
Es sollte bedacht werden, dass eine starre Fixierung mit AFO oder TCC 24Stunden am Tag 7Tage die Woche notwendig ist. Dies ist keine ganz neue Erkenntnis. Lorenz Böhler hat in seinem berühmten Buch „Die Technik der Knochenbruchbehandlung im Frieden und im Kriege“ das Grundprinzip der konservativen Frakturbehandlung formuliert: „Eine exakte Reposition des verschobenen Fragments ist nur dann sinnvoll, wenn anschließend Maßnahmen ergriffen werden, um die reponierten Knochenfragmente ohne Unterbrechung in einer guten Position zu halten.“
Da die Zeit bis zur Fusion einer Charcot-Fraktur oder einer traumatischen Fraktur bei einem neuropathischen Patienten in der Regel länger dauert, als der Rahmen toleriert werden kann, ist es logisch, dass das Halten der Knochenfragmente in guter Position nach dem Entfernen des externen Fixateurs durch ein TCC oder eine AFO gewährleistet werden muss. Eine ununterbrochene Fixierung bedeutet, dass der Fuß nicht nur beim Gehen, sondern auch in den Ruhe- und Schlafphasen geschützt werden muss. Es wird eine zusätzliche Nachtschiene oder eine AFO mit abnehmbarem Außenbehälter notwendig sein.
Literatur:
beim Verfasser
Das könnte Sie auch interessieren:
Evidenz zur medialen Meniskusrefixation
Mediale Meniskusläsionen gehören zu den häufigsten Ursachen für belastungsabhängige Knieschmerzen und Funktionsverlust. In den vergangenen zwei Jahrzehnten hat sich ein deutlicher ...
Achskorrektur bei VKB-(Re-)Rupturen
Knöcherne Achsfehlstellungen der unteren Extremität beeinflussen die Biomechanik des Kniegelenks maßgeblich und stellen relevante Risikofaktoren für Rupturen des vorderen Kreuzbandes ( ...
Die anatomische Rekonstruktion der Rotatorenmanschette
Trotz moderner arthroskopischer Verfahren sind in der Literatur teils hohe Rerupturraten nach Rotatorenmanschettenrekonstruktionen beschrieben. Dies wirft die Frage auf, ob im Zuge ...